ســــــــــــــــــــــــــــــــــــــــــــــــــــلامی
به گــــــــــــرمی نـــــــــــــفسهاتون..
محسن
فوق لیسانس مدیکال مایکولوژی
و ســـــــــــــاکن شهر تهـــــــــــــــــران
هـــــــــــــــــــــــــــــــــــــــــــــستم.
امیــــــــــــــــــــــــــــــــــــدوارم که
لحظـــــــــــــــــات خـــــــــوب و خوشی
را در وبـــــــلاگم سپـــــــــــــــری نمایید.
.
.
1388 دانشگاه علوم پزشکی قم - کارشناسی
1393 دانشگاه علوم پزشکی اصفهان - کارشناسی ارشد
........(_\.........
.../_)...) \........
../ (....(__)......
.(__)...oooO....
Oooo..............
.
گفتم غم تو دارم گفتا غمت سر آید گفتم که ماه من شو گفتا اگر برآید
گفتم ز مهرورزان رسم وفا بیاموز گفتا ز خوب رویان این کار کمتر آید
گفتم که بر خیالت راه نظر ببندم گفتا که شبرو است او، از راه دیگر آید
گفتم که بوی زلفت گمراه عالمم کرد گفتا اگر بدانی هم اوت رهبر آید
گفتم خوشا هوایی کز باد صبح خیزد گفتا خنک نسیمی کز کوی دلبر آید
گفتم که نوش لعلت ما را به آرزو کشت گفتا تو بندگی کن کو بنده پرور آید
گفتم دل رحیمت کی عزم صلح دارد گفتا مگوی با کس تا وقت آن درآید
گفتم زمان عشرت دیدی که چون سر آمد گفتا خموش حافظ کاین غصه هم سر آید
آزمایش اسپرم چگونه است
کیفیت پایین اسپرم عامل اصلی تقریباً 20٪ از مشکلات ناباروری در زوجها میباشد و 25٪ دیگر از زوجها هم به علت همین مسئله تا حدی در بارداری دچار مشکل میشوند؛ بنابراین، انجام آزمایش اسپرم مردان بر روی منی و تفسیر آزمایش اسپرم اولین و واضحترین مرحله برای درک علت ناباروری مردان میباشد.
گام دوم، پس از تفسیر آزمایش اسپرم ، بررسی چگونگی بهبود باروری مردان است. در بسیاری از موارد گزینههای پزشکی وسیعی برای درمان ناباروری مردان وجود دارد؛ با این حال، پیروی از یک سبک زندگی سالم ، مصرف میوه های تقویت کننده میل جنسی ، داشتن تغذیه خوب و استفاده از مواد مغذی میتواند به طور طبیعی باعث افزایش باروری مردان شود؛ به علاوه اینکه به طور کلی به افزایش سلامت مردان هم کمک خواهد کرد.
بیشتر بخوانید : عوامل و دلایل ناباروری در زنان و مردان
شما همواره میتوانید از مشاوره پزشکان سایت پزشکی دکتر سوشا استفاده نمایید. سؤالات خود را در بخش مشاوره پزشکی دکتر سوشا ثبت کنید.
آزمایش اسپرم چگونه انجام میشود ؟
وقتی فردی برای انجام آزمایش اسپرم به آزمایشگاه مراجعه میکند، ظرفی مخصوص در اختیار فرد گذاشته میشود. فرد در اتاقی تنها قرار میگیرد و با تحریک به وسیله دست موجب خارج شدن مایع منی میشود. این مایع در ظرف مورد نظر ریخته شده و در اختیار مسئولین آزمایشگاه قرار میگیرد تا شرایط مساعد آن را فراهم کنند.
انجام آزمایش اسپرم خانگی ممکن نیست، چون این نمونه ها بلافاصله باید در شرایط خاص آزمایشگاهی قرار بگیرند، اما در شرایط خاص اگر فرد نتواند در محیط آزمایشگاه این کار را انجام دهد، میتواند نمونه را در خانه جمعآوری کند. سپس نمونه را در نزدیکی بدن خود نگه دارد تا دمای آن حفظ شود و کمتر از نیم ساعت آن را به آزمایشگاه منتقل کند. بنابراین ما توصیه میکنیم تمامی مراحل مربوط به جمعآوری نمونه اسپرم در محیط آزمایشگاه انجام شود. اما تفسیر آزمایش اسپرم در خانه ممکن است.
یک پیشنهاد رایگان به کاربران : در صورتی که سوالی دارید، میتوانید به بخش مشاوره پزشکی آنلاین سایت پزشکی دکتر سوشا مراجعه کرده و سؤالات خود را مطرح نمایید.
تفسیر آزمایش اسپرم در مردان چیست؟
مؤثرترین روش تعیین سلامت اسپرم از طریق تفسیر آزمایش اسپرم بر روی یک نمونه منی تازه میباشد. نتایج حاصل از آزمایش اسپرم میتواند در تشخیص مشکلات باروری خاص و مراحلی که برای بهبود باروری نیاز است، استفاده شود.
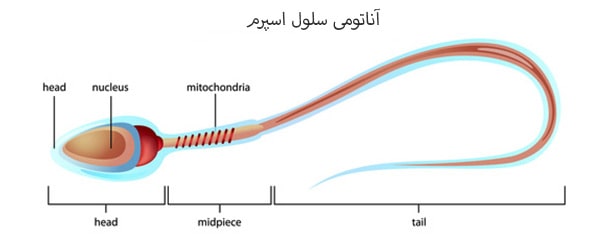
اگرچه ممکن است حجم زیادی از منی توسط آلت تناسلی آزاد شود، اما اسپرم ، تنها 5 درصد آن را تشکیل میدهد. مابقی منی حاوی طیف وسیعی از مایعات است که در سراسر دستگاه تناسلی ترشح میشود. بالاترین درصد اسپرم در مرحله اول انزال ، آزاد میگردد. این اسپرم متحرکترین نوع اسپرم است و با احتمال بیشتری میتواند تخمک را بارور کند.
مهم است بدانیم که تفسیر آزمایش اسپرم به معنای ارزیابی کامل باروری نیست. با تفسیر آزمایش اسپرم امکان بررسی تمام جنبههای عملکردی اسپرم، مانند توانایی آن در پیدا کردن و بارور ساختن تخمک ، امکان پذیر نیست.
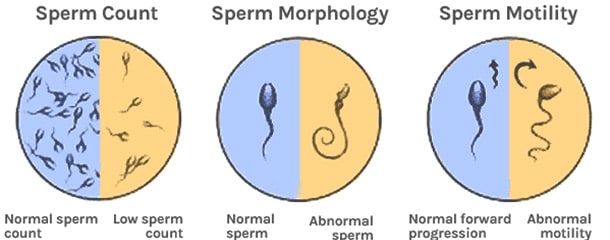
برای تفسیر آزمایش اسپرم تعداد اسپرم (غلظت)، شکل (مورفولوژی)، حرکت و همچنین ویژگیهای مایع منی، مانند حجم آن، تعداد گلبولهای سفید و آنتی بادی های موجود در آن مورد بررسی قرار میگیرد.
لازم به ذکر است که کیفیت نمونههای منی بسیار متغیر است. به همین دلیل، ممکن است دو یا سه نمونه برای ارزیابی دقیق کیفیت و میزان تولید اسپرم در مردان مورد نیاز باشد. این نمونهها باید در چندین هفته مجزا جمع آوری شوند.
ابتلا به برخی بیماریها ممکن است باعث کاهش تعداد و عملکرد مایع منی شود به ویژه پس از تب بالا ممکن است حتی چند ماه طول بکشد تا کیفیت مایع منی به حالت عادی بازگردد. در این موارد، نمونهها باید پس از چند ماه از بهبودی جمع آوری گردد تا اطمینان حاصل شود که نتیجه حاصل از تفسیر آزمایش اسپرم به واقعیت نزدیکتر است.

خلاصهای از نتایج مورد انتظار در تفسیر آزمایش اسپرم
در ادامه، مقادیر عادی در یک آزمایش اسپرم نرمال هر یک از پارامترهایی که در تفسیر آزمایش اسپرم مردان ، ارزیابی میگردد به طور خلاصه بیان شده است:
- غلظت اسپرم بیش از 20 میلیون اسپرم / میلیلیتر باشد.
- مورفولوژی اسپرم بیش از 15٪ از اسپرمها با فرم طبیعی باشد.
- بیش از 32% سلولها حرکت رو به جلو مناسب داشته باشند.
- آنتی بادی علیه اسپرم کمتر از 50٪ کل اسپرمها باشد.
- حجم اسپرم بیش از 2 میلی لیتر باشد.
- سلولهای سفید خون کمتر از 1 میلیون سلول در هر میلی لیتر مایع منی باشد.
برای آشنایی با شرح کامل هر یک از موارد مورد بررسی در تفسیر آزمایش اسپرم مردان ، توصیه میکنیم با ادامه مطلب همراه ما باشید.
از مجله سلامت و پزشکی دکتر سوشا بخوانید: تقویت اسپرم مردان برای بارداری

اندازهگیری غلظت اسپرم در تفسیر آزمایش اسپرم مردان ( sperm count )
غلظت اسپرم مردان از طریق شمارش تعداد اسپرمها در هر میلی لیتر مایع منی تعیین میشود:
• اگر غلظت اسپرم مردان بیش از 20 میلیون اسپرم در هر میلی لیتر مایع منی باشد، نتیجه تفسیر آزمایش اسپرم ، نرمال بودن تعداد اسپرم خواهد بود.
• در صورت وجود تعداد اسپرم کمتر از میزان ذکر شده در افراد نرمال، تعداد کم اسپرم مردان در آزمایش اسپرم گزارش خواهد شد که به آن الیگواسپرمی میگویند ( oligozoospermia ).
• در صورت عدم وجود اسپرم در تفسیر آزمایش اسپرم ، ممکن است علت آن یک انسداد باشد که باعث جلوگیری از جریان اسپرم یا جلوگیری از تولید اسپرم شده باشد. بیماری آزواسپرمی (Azoospermia ) نوعی اختلال پزشکی است که حدود 2٪ از جمعیت مردان را تحت تأثیر قرار میدهد و در آن، منی مردان فاقد هرگونه اسپرم میباشد.
با توجه به تأثیر مهمی که تعداد اسپرمها در باروری مردان خواهند داشت، پیروی از اصولی که منجر به تقویت اسپرم مردان میشود، میتواند این چالش را در این افراد تسهیل کند.
بررسی مورفولوژی اسپرم مردان در تفسیر آزمایش اسپرم
توانایی تخمک برای لقاح تا حدی توسط مورفولوژی اسپرم تعیین میشود. در تفسیر آزمایش اسپرم مردان ، اسپرم مردان به شکلی دقیق توسط یک میکروسکوپ تجزیه و تحلیل میشود تا شکل دم، میانه و سر آن بررسی گردد و با نمونههای نرمال مقایسه گردد.
در انسان، شکل نرمال اسپرم مردان که به عنوان اسپرم طبیعی شناخته میشود، در غلظتهای بالا تولید نمیشود، بنابراین میزان کمتر از 15٪ این نوع اسپرم در منی قابل قبول است. هنگامی که درصد اسپرم طبیعی در مایع منی در تفسیر آزمایش اسپرم ، کمتر از 15% باشد، باروری کاهش مییابد. مردانی که درصد اسپرم نرمالشان کمتر از 5 درصد باشد، به شکلی جدی با مشکل مواجه خواهند شد.
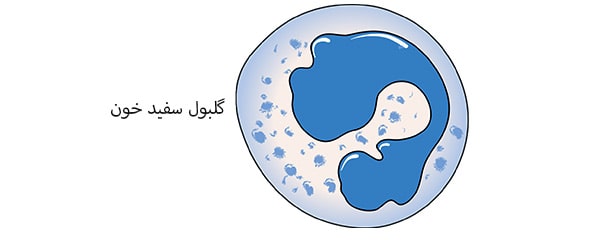
مفهوم سلولهای گرد ( round cell ) در تفسیر آزمایش اسپرم
در تفسیر آزمایش اسپرم مردان در حالت معمول، اغلب علاوه بر اسپرمهای دارای دم، یکسری سلولهای گرد ( round cell ) نیز یافت میشود. این round cell ها ممکن است سلولهای اسپرم نابالغ (اسپرماتوسیت (Spermatocyte)) و یا سلولهای سفید خون (لکوسیت (Leukocyte)) باشند. در آزمایش اسپرم مهم این است که بین این دو نوع سلول تمایز داده شود، زیرا درمان آنها متفاوت است.
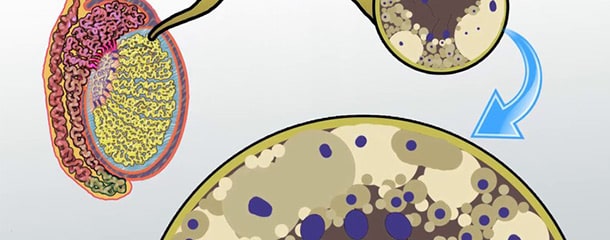
شمارش گلبولهای سفید خون ( WBC ) در تفسیر آزمایش اسپرم
افزایش تعداد گلبولهای سفید خون به بیش از 1 میلیون سلول در هر میلی لیتر مایع منی، ممکن است نشان دهنده وجود عفونت در دستگاه تناسلی باشد که میتواند به اسپرم صدمه بزند. حتی اگر علائم قابل توجهی از وجود عفونت وجود نداشته باشد، شمارش گلبولهای سفید خون در آزمایش اسپرم موجب بررسی دقیقتر و تعیین نیاز به مصرف آنتی بیوتیک ، در صورت لزوم، خواهد بود.
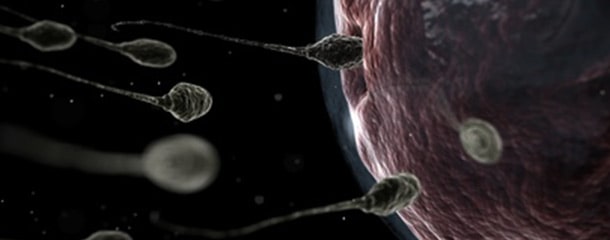
بررسی تحرک اسپرم در تفسیر آزمایش اسپرم
اگرچه در تفسیر آزمایش اسپرم مردان ، تعداد کم اسپرم رایجترین علت ناباروری مردان محسوب میشود، اما اختلال در تحرک اسپرم مردان ( آستنواسپرمی ( asthenospermia )) نیز میتواند مشکلی مهم باشد. اغلب این دو ویژگی با یکدیگر همراه میشوند و باعث میشود که مسئله ناباروری پیچیدهتر شود. بررسی این مسائل در آزمایش اسپرم به خوبی تحت پوشش قرار گرفته میشود.
در تفسیر آزمایش اسپرم ، در صورتی که تعداد اسپرمهایی که دارای تحرک کاملاً نرمال هستند حداقل 32% از تعداد کل اسپرم مردان (معادل 4.8 میلیون اسپرم / میلیلیتر مایع منی) باشد، بر طبق دستورالعمل سازمان بهداشت جهانی (WHO) فرد بارور تلقی میشود. همچنین میبایست حداقل 60% از این اسپرمها از سلولهای اسپرماتوزوا ( spermatozoa : فرم بالغ اسپرم مردان که تخمک را بارور میسازد) تشکیل شده باشد.
عوامل مؤثر بر تحرک اسپرم عبارتند از:
- مشکلات ساختاری مرتبط با دم
- مرگ اسپرم ( necrospermia )
- داشتن مشکلات خود ایمنی در برابر اسپرم (به این معنا که بدن خود فرد با ساخت آنتیبادیهایی به اسپرمهای خودش حمله کند).
آیا از ” عوارض استفاده از اسپری تأخیری ” اطلاع دارید؟ مطالعه این مقاله را از سایت پزشکی دکتر سوشا از دست ندهید.
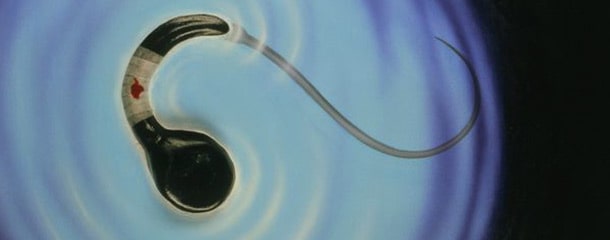
مفهوم حرکت پیش روی سریع ( rapid progressive ) در تفسیر آزمایش اسپرم
انتقال مؤثر اسپرم از طریق مخاط به حرکت سریع و پیشرونده آن بستگی دارد یعنی اسپرم با سرعتی معادل حداقل 25 μm /s رو به جلو حرکت کند. همانطور که در بالا نیز ذکر شد کاهش تحرک اسپرم میتواند نشانهای از اختلالات مربوط به ترشحات و تخلیه غدد جنسی مردانه باشد.
یکی از مواردی که در تفسیر آزمایش اسپرم به آن پرداخته میشود، مفهومی با عنوان حرکت پیشروی سریع و حرکت پیشروی آهسته است. چنانچه در بالا نیز ذکر شد، برای باروری مردان میبایست حداقل 32% از سلولها دارای حرکت پیش روی سریع باشند.
مفهوم ویسکوزیته ( Viscosity ) در آزمایش اسپرم
در بیان عادی، به میزان لزج بودن مایعات گفته میشود. ویسکوزیته منی در یکی از این دستهها قرار میگیرد:
- Thin : مایع منی آبکی است.
- Normal : مایع منی نه ژلهای است و نه آبکی. این حالت عادی است.
- Some what thick : مایع منی کمی حالت ژلهای دارد.
- Thick : مایع کاملاً به حالت ژلهای است.

بررسی آنتی بادی های علیه اسپرم در تفسیر آزمایش اسپرم
این وضعیت تقریباً 6٪ از علل ناباروری مردان را تشکیل میدهد. داشتن خود ایمنی نسبت به اسپرم مردان ، زمانی اتفاق میافتد که سیستم ایمنی بدن اسپرم را توسط مکانیسم دفاع طبیعی به عنوان بیگانه تلقی کرده و نسبت به تخریب آن اقدام کند.
اگرچه اسپرمها به طور طبیعی نسبت به حملات سیستم ایمنی محافظت میشوند اما برخی از مردان با تولید آنتی بادی هایی اسپرم را هدف قرار میدهند و باعث کاهش طول عمر آنها میشوند. این آنتی بادی ها به سطح اسپرم مردان متصل میشوند و باعث کاهش حرکت و توانایی نفوذ آنها به تخمک میشوند. در تفسیر آزمایش اسپرم ، وجود این آنتی بادی ها در مایع منی فرد ارزیابی میگردد.
این آنتی بادی ها میتوانند پس از وقوع یک نوع تروما (ضربه) به بیضه یا جراحی، مانند وازکتومی ، در بدن تولید گردند. در بسیاری از موارد، عامل محرک تولید آنتی بادی علیه اسپرم قابل تشخیص نیست. یک آزمایش ساده ايمونولوژیک در طي آزمایش اسپرم بر روی مایع منی به تشخيص غلظت آنتی بادی های ضد اسپرم کمک خواهد کرد.
پیشنهاد: برای مطالعه بیشتر در مورد سلامت مردان روی لینک کلیک کنید.
بررسی حجم مایع منی در تفسیر آزمایش اسپرم
در آزمایش اسپرم مردان ، حجم اسپرم تولید شده در منی مردان برای تشخیص وجود هرگونه انسداد در غده وزیکول سمینال ( کیسه منی ) اندازهگیری میشود. حجم مایع منی کمتر از 2 میلیلیتر ممكن است نشاندهنده انسدادی باشد كه مانع ورود میزان کافی اسپرم به مایع منی شده و در نتیجه موجب كاهش باروری مردان میگردد.
شایعترین علت کاهش حجم اسپرم مردان اختلالات هورمونی است. با افزایش سن مردان، کاهش هورمونهای جنسی مردانه منجر به کاهش در تولید مایع منی میگردد. در تفسیر آزمایش اسپرم مردان ، حجم مایع منی مورد ارزیابی قرار میگیرد.
کمبود تغذیهای ، برخی بیماریها، هرگونه آسیب به بیضهها و فعالیتهای جنسی ناسالم نیز حجم اسپرم را کاهش میدهد.
آزمایش اسپرم برای تعیین جنسیت
آزمایش اسپرم برای تعیین جنسیت فرزند آینده انجام نمیشود. هرکدام از اسپرم ها میتوانند حاوی کروموزوم X یا کروموزوم Y باشند. اینکه کدام یک از این کروموزوم های X و Y با تخمک لقاح پیدا میکنند کاملاً اتفاقی است.
موضوعات مرتبط: هورمون شناسي
اگر میزان این هورمونها در بدنتان کافی نباشد، شما احساس اضطراب، افسردگی و گیجی خواهید کرد و میل جنسیتان نیز کاهش می یابد. کمبود تستوسترون همچنین باعث انحطاط حجم عضلانی و قدرت جسمی شده و چربی نواحی بالاتنه و شکم را نیز افزایش می دهد.
کمبود آندروژن نیز زمانی اتفاق می افتد که بافت های بدن برای کارکرد طبیعی خود، به میزان کافی در معرض آندروژن و تستوسترون قرار نمی گیرند. البته با درمان جایگزین تستوسترون (TRT) برای افرادی که سطح تستوسترون بدنشان پایین تر از حد نرمال است، هنوز جای امیدواری هست.
چه کسانی در خطر ابتلا هستند؟
با اینکه مردان جوان زیاد دچار کمبود تستوسترون نمی شوند، ایجاد حالت های خاص که باعث توانایی بدن برای تولید تستوسترون را مختل می کند، ممکن است در هر سنی مردان را گرفتار کند. در واقع، تقریباً یک در دویست نفر از مردان زیر ۶۰ سال از کمبود آندروژن رنج می برند.
میزان تستوسترون بدن مردان، معمولاً با بالا رفتن سن کاهش می یابد. این مشکل از سن ۴۰ سالگی شروع شده و هر سال تقریباً %۰٫۳ از میزان تستوسترون بدن را کاهش می دهد. اینطور برآورد شده است که حدود %۲۰ از مردان بالای ۶۰ سال با کاهش تولید آندروژن مواجه می شوند که این خود برای ابتلا به کمبود آندروژن کافی است.
هنوز بحث هایی پیرامون ایجاد یائسگی در مردان سالخورده، البته بسیار تدریجی تر از زنان، وجود دارد که در حال بررسی است. و همچنان این سوال بی پاسخ مانده که آیا این کاهش میزان تستوسترون باید مورد درمان قرار گیرد یا اینکه فقط در موارد حاد باید از درمان TRT استفاده نمود.
اما پاسخ این سوالات هرچه که باشد، حتی اگر پزشکتان تشخیص داد که شما مبتلا به کمبود تستوسترون یا آندروژن هستید، من می گویم که TRT تنها راه چاره برای شما نیست.
تشخیص
برای تشخیص اینکه آیا دچار کمبود هستید و چه عواملی باعث آن شده است، پزشک با آزمایش خون میزان تستوسترون خون شما را اندازه گیری می کند. پزشکان گاهی علاوه بر اندازه گیری میزان تستوسترون، میزان پرولاکتین بدن را نیز اندازه گیری میکنند تا اطمینان یابند غده ی هیپوفیز شما به درستی کار می کند. آزمایشات مجدد خون، مثل سِرُم FSH، LH و آزمایش تیروئید نیز گاهی مورد نیاز است.
میزان نرمال تستوسترون باید بین ۲۵۰ تا ۸۰۰ نانوگرم در هر یکدهم لیتر خون باشد. البته این میزان فرد به خاطر شرایط روز، فصل و میزان فعالیت متفاوت خواهد بود. بنابراین پزشک برای تشخیص کامل و صحیح، آزمایشات کلی را برای بدن انجام خواهد داد.
راه هایی وجود دارد تا بتوانید خودتان میزان تستوسترون بدنتان را تشخیص دهید. کیت های آزمایشی به شما امکان می دهند تا بتوانید میزان موجود تستوسترون خونتان را تشخیص دهید.
فقط کافی است نمونه ای از بزاق دهانتان را به آزمایشگاه بفرستید تا پزشکان با انجام آزمایشاتی بر روی آن عدم توازن هورمون ها در سیستم بدنتان را تشخیص داده و راه حل هایی برای نرمال کردن سطح تستوسترون بدنتان به شما پیشنهاد کنند.
عوامل ابتلا
عوامل دخیل در ایجاد کمبود آندروژن عبارتند از:
- برخی درمانها، به ویژه آندسته از درمانهایی که برای رفع افسردگی یا اختلالات روانی صورت می گیرد.
- شیمی درمانی یا پرتودرمانی برای درمان سرطان که موجب آسیب رسیدن به آلت جنسی می شود.
- بیماریهای مزمن
- بدکاری غده ی هیپوفیز (غده ای در مغز که ماده ای ترشح می کند که تولید هورمون از مغز به بیضه را تنظیم می کند.)
- هموکروماتوز (بالا بودن میزان آهن بدن)
- هیپوگونادیسم (زمانیکه بیضه قادر به تولید میزان کافی تستوسترون، اسپرم یا آندروژن نیست)
- بیماری های التهابی مثل سارکوئیدوز (حالتی که موجب جراحت یا عفونت آلت جنسی می شود)
- بیماری هایی مثل ایدز که به سیستم ایمنی بدن صدمه میزند.
- استرس زیاد که بر سیستم کلیوی فشار وارد می کند.
علائم بیماری
تشخیص کمبود تستوسترون فقط از طریق آزمایشات کامل توسط پزشک امکان پذیر است. اگر گمان می برید که به این مشکل دچار شده اید، بهتر است به پزشک خود مراجعه کنید. اما در این قسمت علائمی از این مشکل را برایتان معرفی می کنیم:
مشکل نعوظ
- میزان کلسترول بالا (بالا بدون کلسترول یا فشارخون باعث سخت شدن رگها شده و این مسئله موجب می شود که جریان خون در آلت جنسی کافی نباشد و میزان تستوسترون پایین بیاید)
- چاقی بیش از حد به ویژه در قسمت های کمر
- افسردگی
- اضطراب و تشویش
- مشکل در تمرکز یا سایر مشکلات ذهنی
- پایین بودن میل و شهوت جنسی
- کاهش تراکم استخوان که منجر به پوکی استخوان می شود
TRT چیست؟
اگر متوجه شده اید که دچار کمبود آندروژن هستید، نگران نباشید، راه حل هایی برای رفع این مشکل وجود دارد. درمان جایگزین تستوسترون TRT برای مردانی که میزان کافی تستوسترون در بدن ندارند انجام می گیرد. این درمان معمولاً دراز مدت است و باید زمانی صورت بگیرد که این مشکل دقیقاً از نظر پزشکی با انجام آزمایشات هورمونی لازم به اثبات رسیده باشد.
تستوسترون به شکل قرص، ژل، کرم، و تزریقات درون عضلانی وجود دارد و همچنین قابل کاشت زیر پوست نیز هست. جذب تستوسترون داخل پوست از طریق ژل یا تزریق عضلانی (هر دو هفته) بهترین متدهای درمان TRT هستند. مصرف تستوسترون از طریق دهانی خوب جذب بدن نمی شود و احتمال خطر افزایش کلسترول و مشکلات قلب و کبد را بالا می برد.
آندروستندیون
گرچه آندروستندیون در بازار به عنوان راهی برای افزایش طبیعی تستوسترون شناخته شده است، ماده ای شبه استروئید—متابولیتِ DHEA و پیش ماده ی طبیعی تستوسترون می باشد. معمولاً بعنوان مکمل رژیمی استروئیدی برای تنظیم میزان تستوسترون شناخته شده است. و زمانیکه دوز زیادی از آن مصرف شود، ممکن تاثیرات مخربی مثل قوی شدن استروئیدهای آنابولیکی مثل تستوسترون داشته باشد.
گرچه ممکن است برای تحریک تولید آندروژن نیز کاربرد داشته باشد، اما نباید آنرا جایگزینی برای درمانهای استاندارد پزشکی دانست. از آنجا که این ماده یک مکمل است، توسط FDA ساخته نمی شود.
کمپانی هایی که مکمل های استروئیدی تولید می کنند، معمولاً ادعاهای نادرستی دارند و باید بدانید که اطلاعات کمی از تاثیرات طولانی مدت این مواد شناخته شده است. اگر نیازمند درمان جایگزین تستوسترون TRT هستید، فقط به درمانها، داروها و تجویزات پزشک معلجتان اطمینان کنید.
عوارض جانبی TRT
حتی اگر دوز مصرفی تستوسترون نیز کافی باشد، ممکن است این درمان عوارض جانبی برای شما ایجاد کند. گفته شده است که TRT درمانی دراز مدت است، به همین خاطر متخصصان هنوز در حال بررسی عوارض احتمالی آن هستند. برخی عوارض جانبی احتمالی TRT شامل، حالت تهوع، نعوظ دائم، جوش پوستی، سردرد، افزایش قابل ملاحظه ی اشتها، تغییر مزاج، آسیب دیدگی احتمالی کبد، و ورم قوزک پا می باشد.
چه کسانی نباید از درمان TRT استفاده کنند؟
باتوجه به ترویج تبلیغات مربوط هورمون رشد انسان (HGH) و مکمل های تستوسترون بر روی اینترنت، استفاده از تستوسترون مصنوعی بسیار شایع و متداول گشته است. مصارف گزارش شده شامل ناباروری، افزایش انرژی یا کارایی ورزشی، درمان اختلال در نعوظ، و درمان کاهش میل جنسی می باشد. اما جالب است بدانید که اگر تستوسترون به شکل صحیح استفاده نشود، تاثیرات مخرب و عواقب خطرناکی خواهد داشت و برای همه ی مردان مناسب استفاده نیست.
برای مثال مصرف تستوسترون برای مردانی که مبتلا به کلسترول بالا، بیماری های قلبی، یا سرطان پروستات هستند یا آنها که در معرض ابتلا به سرطان پروستات هستند، به هیچ وجه مجاز نیست. ثابت شده است که مصرف تستوسترون انواع خاصی از سلول های سرطانی در غده ی پروستات را در افراد مستعد فعال می کند، بنابراین به همه ی مردانی که قصد استفاده از این درمان را دارند توصیه می شود که قبل از شروع درمان، آزمایش کامل سرطان پروستات را انجام دهند.
موضوعات مرتبط: هورمون شناسي
به طور کلی، سیستم درون ریز مسئول فرایندهایی از بدن است که کد صورت می گیرد، مثل رشد سلولی. فرایندهای سریعتر مثل تنفس و حرکت بدن توسط سیستم عصبی کنترل می شوند. اما بااینکه سیستم عصبی و سیستم درون ریز، دستگاه هایی کاملاً جدا از هم هستند، معمولاً برای بهبود عملکردهای بدن، با هم عمل می کنند.
پایه و بنیاد سیستم درون ریز، هورمون ها و غدد هستند. هورمون ها بعنوان پیام رسان های شیمیایی بدن، اطلاعات و دستورات را از یک گروه سلولی به گروه دیگر منتقل می کند. گرچه انواع مختلفی از هورمون ها در جریان خون گردش دارند، اما هرکدام فقط روی سلولی تاثیر می گذارد که ژنتیکی برای دریافت و واکنش به پیام های آن برنامه ریزی شده است. سطح هورمون ها می تواند تحت تاثیر عواملی مثل استرس، عفونت ها و بیماری ها، و تغییرات در توازن مایعات و موادمعدنی خون قرار گیرد.
یک غده مجموعه ای از سلول هاست که موادشیمیایی تولید و ترشج کرده و بیرون می دهد. غده موادی را از خون انتخاب کرده و بیرون می کند، روی آنها فرایندهایی انجام می دهد و موادشیمیایی حال را برای استفاده در یک نقطه از بدن آزاد می کند. برخی از انواع غدد، ترشحات خود را در نواحی خاص آزاد می کنند. برای مثال، غدد برون ریز، مثل غدد عرق و براقی، ترشجات خود را در پوست یا داخل دهان آزاد میکنند.
از طرف دیگر غدد درون ریز، بیش از ۲۰ هورمون اصلی بدن را مستقیماً وارد جریان خون می کند تا در آنجا به سلول های دیگر در نواحی مختلف بدن منتقل شوند.
غدد اصلی که سیستم درون ریز بدن انسان را تشکیل می دهد، غده هیپوتالاموس، هیپوفیز، تیروئید، پاراتیروئید، آدرنال، جسم صنوبری و غدد تناسلی می باشد که شامل تخمدان ها و بیضه هاست. پانکراس نیز بااینکه به سیستم گوارش نیز مربوط است اما چون آنزیم های گوارشی را تولید و ترشح می کند، بخشی از این سیستم مترشحه هورمونی به حساب می آید.
بااینکه غدد درون ریز اصلی ترین تولیدکننده های هورمون های بدن هستند، برخی اندام های غیر درون ریز– مثل مغر، قلب، ریه ها، کلیه ها، غده تیموس، پوست و جفت—نیز هورمون تولید کرده و ترشح می کنند.
هیپوتالاموس، مجموعه ای از سلول های ویزه که در بخش پایینی مرکز مغز واقع شده است، اصلی ترین رابط بین سیستم درون ریز و سیستم عصبی به شمار می رود. سلول های عصبی موجود در هیپوتالاموس، با تولید مواد شیمیایی که تولید و ترشج هورمون ها را یا تشدید یا متوقف می کنند، غده هیپوفیز را کنترل می کند.
غده هیپوفیز بااینکه چندان بزرگتر از یک نخودفرنگی نیست، مهمترین بخش سیستم درون ریز به شمار می رود. این اندام گاهاً “غده اصلی” نامیده می شود، چون هورمون هایی را تولید می کند که غدد درون ریز دیگر را کنترل می کنند.
تولید و ترشح هورمون های هیپوفیز می تواند تحت تاثیر عوامل مختلفی مثل احساسات و تغییرات فصلی قرار گیرد. برای انجام اینکار، هیپوتالاموس، اطالاعاتی را که توسط مغز داده می شود (مثل دمای محیط، الگوهای قرارگیری در معرض نور، و احساسات) را به هیپوفیز می فرستد.
غده هیپوفیز به دو بخش تقسیم می شود:بخش پیشین و بخش پسین. بخش پیشین فعالیت غدد تیروئید، آدرنال، و تناسلی را تنظیم می کند. از میان هورمون هایی که این غده ترشح می کند، می توان به موارد زیر اشاره کرد:
· هورمون رشد، که رشد استخوانها و سایر بافت های بدن را تحریک می کند و در استفاده بدن از موادمغذی و معدنی نقش دارد.
· هورمون پرولاکتین، که تولید شیر را در زنان شیرده فعال میکند.
· هورمون تیروتروپین، که غده تیروئید را برای تولید هورمون تیروئید تحریک میکند.
· کورتیکوتروپین، که غده آدرنال را برای تولید برخی هورمون های خاص تحریک میکند.
غده هیپوفیز همچنین اندورفین نیز ترشح می کند. اندورفین ها مواد شیمیایی هستند که برای کاهش حساسیت به درد، بر روی سیستم عصبی کار می کنند. علاوه بر این، غده هیپوفیز هورمون هایی نیز ترشح می کند که به تخمدان ها و بیضه ها برای تولید هورمون های جنسی پیام می فرستند. غده هیپوفیز همچنین تخمک گذاری و چرخه قاعدگی را نیز در زنان کنترل می کند.
بخش پسین غده هیپوفیز، هورمون های ضد ادرار ترشح می کند که با تاثیری که بر کلیه ها و دفع ادرار دارد، به حفظ توازن آب بدن کمک میکند. هورمون دیگری که این بخش ترشح می کند، اکسیتوسین است که انقباضات رحم را طی وضع حمل ایجاد می کند.
تیروئید که در بخش جلویی گردن قرار دارد، شبیه به یک پاپیون یا پروانه است که هورمون های تیروئید، یتروکسین و تیرودوتیرونین را تولید می کند. این هورمون ها سرعتی را که سلول ها سوخت های بدن را از موادغذایی برای تولید انرژی می سوزانند، کنترل میکنند. هرچه میزان هورمون های تیروئید در جریان خون بالا رود، سرعت ایجاد واکنشهای شیمیایی نیز در بدن بیشتر می شود.
هورون های تیروئید همچنین نقش مهمی در رشد استخوانها و رشد مغز و سیستم عصبی در کودکان دارند. تولید و ازادسازی هورمون های تیروئید توسط تیروتروپین کنترل می شود که آن نیز به نوبه خود توسط غده هیپوفیز ترشح می شود.
به غده تیروئید چهار غده کوچک متصل است که به همراه یکدیگر عمل می کنند و پاراتیروئید نامیده می شوند. این غدد هورمون پاراتیروئید ترشح می کنند که با کمک کالسیتونین که در تیروئید تولید می شود، سطح کلسیم را در خون تنظیم می کند.
بدن دو غده آدرنال مثلثی شکل دارد که هرکدام روی یکی از کلیه ها قرار گرفته است. غدد آدرنال دو قسمت دارند، که هرکدام یک سری هورمون تولید میکنند و عملکردی متفاوت دارند. بخش بیرونی، قشر آدرنال، هورمون هایی تولید می کند که کورتیکوستیروئید نامیده می شوند و توازن نمک و آب بدن، واکنش بدن به استرس، متابولیسم، سیستم ایمنی و رشد و عملکرد جنسی را تنظیم می کند.
بخش داخلی، کاته کولامین هایی مثل اپینفرین تولید می کند. اپینفرین که آدرنالین هم نامیده می شود، در مواجهه با استرس، فشارخون و ضربان قلب را بالا می برد.
جسم صنوبری که غده صنوبری نیز نامیده می شود، در وسط مغز قرار گرفته است. این غده ملاتونین ترشح می کند، هورمونی که چرخه خواب-بیداری را تنظیم می کند.
غدد جنسی مهمترین منبع هورمون های جنسی هستند. در مردها، این غدد در کیسه بیضه قرار گرفته اند. غدد مردانه، یا بیضه ها، هورمون هایی تولید می کند که آندروژن نامیده می شود، که مهمترین آنها تستوسترون است. این هورمون ها تغییرات بدن را که به خاطر رشد جنسی ایجاد می شود، مثل بزرگ شدن آلت تناسلی و بروز سایر ویژگی های مردانه مثل کلفت شدن صدا، رشد مو صورت و شرمگاه و افزایش رشد و قدرت عضلانی، تنظیم میکند. تستوسترون همچنین در تولید اسپرم توسط بیضه ها نیز دخالت دارد.
غدد زنانه، ینی تخمدان ها، در لگن خاصره قرار گرفته اند. این غدد تخمک تولید کرده و هورمون های زنانه مثل استروژن و پروژسترون را تولید میکنند. استروژن در رشد خصوصیات جنسی زنانه مثل رشد سینه ها و جمع شدن چربی بدن در ران ها و باسن، نقش دارد. هم استروژن و هم پروژسترون در حاملگی و تنظیم عادت ماهیانه نیز نقش دارند.
پانکراس یا همان لوزالمعده (علاوه بر سایرین) دو هورمون مهم، یعنی انسولین و گلوکاگن را تولید می کند. این هورمون ها برای حفظ توازن گلوکز یا قند خون و حفظ سوخت و ذخائر انرژی بدن، در کنار یکدیگر عمل می کنند.
● سیستم غدد درون ریز چه می کند
وقتی هورمون ترشح می شود، از غدد درون ریز به داخل جریان خون منتقل می شود تا به سمت سلولهایی که باید پیامرسانی کند، برود. در مسیر رفتن به سمت این سلولها، پروتئین های خاصی به برخی از این هورمون ها می چسبند. این پروتئین های خاص مثل حمل کننده هایی رفتار می کنند که مقدار هورمونی را که باید با سلول هدف رابطه برقرار کند و روی آن تاثیر بگذارد را کنترل می کنند.
همچنین، سلول های هدف گیرنده هایی دارند که فقط به برخی هورمون های خاص می چسبند، و هر هورمون گیرنده های خاص خود را دارد، درنتیجه هر هورمون فقط با سلولهای هدف خاص که گیرنده های آن هورمون را دارند، وارد رابطه می شود. وقتی هورمون به سلول هدف خود می رسد، به گیرنده های خاص آن سلول می چسبد و این ترکیب گیرنده-هورمون، دستورالعمل های شیمیایی را به کارگران داخل سلول منتقل می کند.
وقتی سطح هورمون ها به مقدار نرمال یا لازم خود برسد، ترشح بیشتر آن هورمون با مکانیسم های مهم بدن کنترل می شود تا همان میزان هورمون در خون حفظ شود. این تنظیم تولید و ترشح هورمون ها می تواند خود هورمون یا ماده دیگری در خون که مربوط به این هورمون است را درگیر کند.
برای مثال، اگر غده تیروئید مقدار کافی از هورمون های تیروئید در خون ترشح کرده باشد، غده هیپوفیز متوجه این مقدار نرمال از آن هورمون در جریان خون شده و آزادسازی تیروتروپین را تنظیم می کند. تیروتروپین هورمونی است که ده تیروئید را برای ساخت و ترشح هورمون های تیروئید تحریک می کند.
مثال دیگر هورمون پاراتیروئید است که یزان کلسیم خون را بالا می برد. وقتی میزان کلسیم خون بالا رود، غدد پاراتیروئید این تغییر را حس کرده و ترشح و تولید این هورمون را کاهش می دهند.
● مشکلات سیستم غدد درون ریز
مقدار خیلی زیاد یا خیلی کم از هر هورمون می تواند برای بدن مضر باشد. برای مثال، اگر غده هیپوفیز هورمون رشد زیاد تولید کند، بچه می تواند رشد بسیار زیادی پیدا کندو به طور غیرطبیعی بلند قد شود. اگر این مقدار کم باشد، بچه به طور غیرطبیعی کوتاه قد و ریز خواهد شد.
کنترل تولید یا جایگزینی برخی هورمون های خاص می تواند بسیاری از اختلالات درون ریز را در کودکان و نوجوانان برطرف کند. برخی از این اختلالات عبارتند از:
● ناتوانی آدرنال:
در این وضعیت عملکرد قشر غده آدرنال یا فوق کلیوی پایین آمده و درنتیجه تولید هورمون های کورتیکوستیروئید آدرنال نیز بسیار کم می شود. علائم ناتوانی آدرنال می تواند شامل ضعف، خستگی، درد شکم، حالت تهوع، کم آب شدن بدن، و تغییرات پوستی باشد. پزشکان ناتوانی ادرنال را با تجویز جایگزین هایی برای هورمون هایکورتیکوستیروئید مداوا می کنند.
● سندرم کوشینگ:
مقدار بسیار زیاد از هورمون های گلوکوکورتیکوئید در بدن می تواند منجر به بروی سندرم کوشینگ شود. در کودکان، معمولاً زمانی این اتفاق می افتد که کودک برای درمان بیماری های خود ایمنی مثل سل جلدی (lupus) مقدار بالایی داروهای ترکیبی کورتیکوستیروئید مصرف می کند (مثل پردنیسون).
اگر این وضعیت به خاطر وجود تومر در غده هیپوفیز باشد که مقدار زیادی کورتیکوتروپین تولید می کند و غدد فوق کلیوی (آدرنال) را تحریک به تولید بیش از حد کورتیکوستیروئیدها می کند، به آن بیماری کوشینگ اطلاق می شود. بروز علائم آن ممکن است سالها طول بکشد و این علائم عبارتند از، چاق شدن بیش از حد، ناتوانی رشد، ضعف عضلانی، کبود شدن سریع پوست، آکنه، بالا رفتن فشار خون، و تغییرات فیزیولوژیکی. بنابراین علت خاص بیماری، پزشکان با روش های مختلفی مثل جراحی، پرتو درمانی، شیمی درمانی یا داروهایی که تولید این هورمون ها را متوقف می کنند، این بیماری را مداوا می کنند.
● دیابت نوع ۱:
وقتی لوزالمعده یا پانکراس نتواند به میزان کافی انسولینتولید کند، دیابت نوع ۱ ایجاد می شود. علائم این بیماری عبارتند از: تشنگی زیاد، گرسنگی، ادرار و کاهش وزن.
در کودکان و نوجوانان، این بیماری معمولاً یک اختلال خودایمن است که در آن برخی سلول های خاص سیستم ایمنی و پادتن هایی که توسط دستگاه ایمنی بدن ساخته می شوند، سلول های لوزالمعده را که انسولین تولید می کنند، تخریب می کند. این بیماری می تواند مشکلات دیگری در دراز مدت به وجود آورد مثل مشکلات کلیوی، آسیب های عصبی، کوری، و بیماری های قلبی کرونری زودرس و سکته. به کودکانی که دچار این مشکل هستند، برای کنترل سطح قند خون و کاهش خطر ایجاد مشکلات دیابتی مداوماً انسولین تزریق می شود.
● دیابت نوع ۲:
برخلاف دیابت نوع ۱، که در آن بدن قادر به تولید انسولین کافی نیست، در دیابت نوع ۲ بدن قادر به واکنش نرمال به انسولین نمی باشد. کودکان و نوجوانان مبتلا به این بیماری معمولاً اضافه وزن زیادی دارند و باور بر این است که چربی اضافه بدن نقش مهمی در مقاومت انسولین دارد که از مشخصه های این بیماری است.
درواقع، در سالهای اخیر، شیوع این بیماری در کودکان تقریباً برابر با میزان بالای چاقی مفرط در آنها است. علائم و مشکلات احتمالی دیابت نوع ۲ تقریباً مشابه با دیابت نوع ۱ می باشد. برخی کودکان ونوجوانان می توانند با تغییرات رژیم غذایی، ورزش، و دارو قند خون خود را کنترل کنند اما خیلی از آنها مجبورند مثل بیماران دیابت نوع ۱، تزریق انسولین انجام دهند.
● مشکلات هورمون رشد:
بالا بودن میزان هورمون رشد در کودکان در ال رشد باعث رشد بی اندازه استخوان ها و سایر قسمت های بدنشان می شود که منجر به غول پیکر شدن آنها می شود. این وضعیت نادر، معمولاً به خاطر وجود یک تومر در غده هیپوفیز ایجاد می شود که می توان آنرا با برداشتن تومر مداوا کرد. درمقابل، وقتی غده هیپوفیز نتواند به میزان کافی هورمون رشد تولید کند، رشد کودک از قد، معیوب می شود. پایین بودن قند خون نیز ممکن است در کودکان مبتلا به کمبود هورمون رشد اتفاق بیفتد.
● پرکاری تیروئید:
پرکاری تیروئید وضعیتی است که در آن سطح هورمون های تیروئید در خون بیش از اندازه بالا می رود. علائم آن شامل کاهش وزن، عصبی شدن، رعشه، تعرق زیاد، بالا رفتن ضربان قلب و فشارخون، برآمدگی چشم ها، و تورم گردن به خاطر بزرگ شدن غده تیروئید (گواتر) می شود. این وضعیت در کودکان معمولاً به خاطر بیماری گریوز ایجاد می شود که یک اختلال خودایمن است که در آن برخی پادتن ها که توسط سیستم ایمنی تولید می شود، غده تیروئید را برای فعالیت بیش از حد تحریک میکنند. این بیماری را میتوان با دارو یا برداشتن یا از بین بردن غده تیروئید با جراحی یا پرتودرمانی مداوا کرد.
● کم کاری تیروئید:
کم کاری تیروئید وضعیتی است که در آن سطح هورمون های تیروئید در خون به طور غیرعادی پایین می آید. کمبود هورمون تیروئید، فرایندهای بدن را کند کرده و می تواند منجر به خستگی، پایین آمدن ضربان قلب، خشک شدن پوست، اضافه وزن، یبوست، و در کودکان، کاهش رشد و بلوغ دیررس گردد.
مهمترین عامل ایجاد کم کاری تیروئید در کودکان تیروئیدیت هاشیموتو است که درنتیجه یک فرایند خودایمن ایجاد می شود که تیروئید را تخریب کرده و تولید هورمون تیروئید را متوقف می سازد. نوزادان ممکن است فاید غده تیروئید متولد شوند یا غده تیروئید آنها رشد کافی نداشته باشد که این هم منجر به کم کالری تیروئید خواهد شد. این وضعیت را می توان با جایگزین های غذایی هورمون تیروئید مداوا کرد.
● بلوغ زودرس:
تغییرات بدن که حین بلوغ ایجاد می شوند، اگر میزان هورمون های هیپوفیز که غدد جنسی را برای تولید هورمون هایجنسی تحریک می کنند، پیش از موقع بالا رود، ممکن است در برخی کودکان در سنین خیلی پایین اتفاق بیفتد. داروی تزریقی برای متوقف کردن ترشح این هورمون های هیپوفیز وجود دارد که جلوی رشد جنسی زودرس را در این کودکان میگیرد.
موضوعات مرتبط: هورمون شناسي
LH روی سلولهای لیدیک عمل میکند و باعث تحریک تبدیل کلسترول به پرگنونولون میشود و در بازگشت سنتز تستوسترون را تحریک میکند.
رل اصلی FSH هنوز روشن نیست ولی مشخص است که روی سلولهای sertoli عمل میکرده و گامتوژنز را تحریک میکند و سنتز و آزادسازی inhibin را سبب میشود، استروئیدهای جنسی و inhibin با هم کنترل فیدبک منفی روی ترشح FSH و LH اعمال میکنند.
معرفی آزمایش، کاربرد بالینی:
هیپوگونادیسم هیپوگونادو تروپیک زمانی اتفاق میافتد که نقصانی در هیپوتالاموس و هیپوفیز جهت جلوگیری از تحریک گونادها وجود داشته باشد. عوامل ایجادکنندة آن شامل کم کاری ناشی از پان هیپوفیزی و سندرومهای هیپوتالاموس است. کمبود GnRh – هیپرپرولاکتینمی – سوء تغذیه یا آنورکسی که همه این نارساییها سبب کاهش تستوسترون و غلظت گونادوتروپین میشود. سندروم کالمن عمومیترین فرم هیپوگونادیسم هیپوگونادوتروپیک است که باعث هیپوگونادیسم و کم شدن حس بویایی در مردان و زنان میشود.
هیپوگونادویسم هیپرگونادوتروپیک است که باعث هیپوگونادویسم و کم شدن حس بویایی در مردان و زنان میشود.
هیپرگونادیسم هیپرگونادوتروپیک از یک نقص اولیه گونادی سرچشمه میگیرد بیماران مبتلا به نقص اولیه بیضهها، افزایش FSH و LH و کاهش تستوسترون دارند. علت هیپوگونادیسم اولیه شامل تخریب بیضهها، ناشی از اشعه – بیماری – داروها و نقص کروموزومی و نقص آنزیمی در سنتز آندروژنهاست.
سن نیز موثر است. ۲۰% مردان بالای ۶۰ سال به GnRh پاسخ میدهند. دو مرکز مجزای فیدبکی در هیپوتالاموس وجود دارد.
۱- مرکز فیدبک منفی در پایة میانی هیپوتالاموس و
۲- مرکز فیدبک مثبت در بخش فوقانی هیپوتالاموس.
اساس روش متداول: همان اساس حاکم بر روشهای اندازهگیری FSH و LH است.
روش مرجع: به روشهای FSH و LH رجوع شود.
روش ارجح: به روشهای FSH و LH رجوع شود.
روشهای دیگر:
به روشهای FSH و LH رجوع شود. در واقع در اینجا نیز همان FSH و LH اندازهگیری میشود منتهی در نمونههای متعدد بعد از تزریق GnRh (باید g/kg m5/2 یا ماکزیمم g m100 داخل عروقی تزیق شود).
واکنش تداخلی:
با مصرف داروهای موثر در آزمایش FSH و LH مثل کورتیکواستروئیدها و کلومیفن قرصهای ضد بارداری و دیگر موارد تداخل ایجاد میشود.
ب) هورمونهای هپیوفیزی
FSH و LH (Luteinizing Hormone) (Follicle Stimulating Hormone)
نام آنالیت: FSH و LH (Luteinizing Hormone) (Follicle Stimulating Hormone)
ساختمان و متابولیسم:
هورمونهای گلیکوپروتیئینی مترشحه از هیپوفیز که از دو زنجیره پپتیدی تشکیل شدهاند -subunit a که از ۸۹ اسید آمینه که ساختمان مشابه GH و LH و TSH دارد و -subunit bفعالیت ایمونولوژیک داخل سلولی است.
FSH و LH از سلولهای بازوفیل هیپوفیز قدامی ترشح میشود. باندهای غیرکوالانت توسط این سلولها سنتز میشوند و تحت کنترل GnRh هیپوتالاموس هستند.
ترشح بالا و پایین این هورمونها در حقیقت بستگی به تیتراستروئیدهای در گردش با مکانیزم فیدبک منفی دارند. فعالیت بیولوژیک FSH در زنان القاء رشد و بلوغ فولیکول گراف میباشد.
در زمان پریود FSH یک الگوی سیکلیک را طی میکند که بسته به تیتراسترادیول و پروژسترون است. مدت کوتاهی قبل از تخمک گذاری یک افزایش قابل توجه FSH وجود دارد که برای ردیابی مراحل پریود و تشخیص نقص کارکرد هیپوفیز روش تشخیصی مناسبی است. در مردان پروسه سیکلیک نیست و توسط اسپرماتوژنز تنظیم میشود. در زنان در دوران نزدیک منوپوز افزایش تیتر موجود است.
این هورمونهای گونادوتروپیک هیپوفیز قدامی به ترتیب FSH با وزن مولکولی (۳۰۰۰۰) و LH با وزن مولکولی (۳۲۰۰۰) شامل ۳۰-۱۵% کربوهیدرات میباشند که شامل فروکتوز – مانوز – گالاکتوز – گلوکز آمین – گالاکتوز آمین و اسید سیالیک هستند.
subunit bها در آمینواسیدها متفاوتند. -subunit a ایزوله شده فعالیت بیولوژیکی را سبب میشود و -subunit bایزوله ممکن است فعالیت بیولوژیک داخلی کمی داشته باشد اما زمانی که این دو با هم ترکیب شوند فعالیت به حداکثر میرسد.
حضور a و bبرای شناسایی گیرنده اختصاصی مهم است و b برای پاسخ بیولوژیکی حائز اهمیت است. آنتی سرم اختصاصی برای subunit bاساس روشهای ایمنولوژیک را رهبری میکند. در مردان FSH اسپرماتوژنز را تحریک میکند و LH مسئول تولید تستوسترون توسط سلولهای Leydig بیضه هاست.
معرفی آزمایش، کاربرد بالینی:
در سندروم ترنر (Turner) برداشت تخمدانها و در مردان برداشت بیضهها و agenesis آنورکیسم (فقدان بیضه) و بلوغ دیررس افزایش دیده میشود. در موارد آمنوره – سیکل بدون تخمک گذاری – کم کاری هیپوفیز سندرم (بیضههای زنانه) و نئوپلاسم بیضهها دیده میشود.
در سندرم کلاین فلتر و تومورهای هیپوفیز آزاد کننده گونادوتروپین افزایش همچنین در حاملگی – نقص هیپوتالاموس - PCOD تخمدان سازندة کیست هموکروماتوز و آنمی داسی شکل افزایش دیده خواهد شد.
اساس روش متداول: اساس، ایمنواسی با آنتی بادیهای منوکلونال است RIA براساس ساندویچ
روش مرجع:
RIA با روش sandwich که در بعضی کیتها آنتی بادی اول در لوله تثبیت میشود و مولکولهای منفرد هم بعنوان آنتی بادی دوم عمل میکنند که همان مولکول نشاندار هستند. در روشهای امروزی، مقدار مشخصی از FSH و LH باند میشود. سپس ید رادیوایزوتوپ ۱۲۵ اضافه شده بعد از انکوباسیون مولکول نشاندار به جایگاههای غیراشغال شده متصل میشود.
جداسازی انتی بادی باند شده از هورمون آزاد معمولا با رسوبگیری توسط یک آنتی بادی ثانویه انجام میگیرد که شامل یک پلی مر با وزن مولکولی بالا مثل پلی اتیلن گلیکول میباشد که میتواند زمان انکوباسیون و رسوبگیری را کاهش دهد.
رادیواکتیویته رسوب باقیمانده پس از تخلیه محلول رویی و با توجه به منحنی استاندارد سنجیده میشود.
روش ارجح: الکتروکمیلومینسانس.
روشهای دیگر:
بیواسی – رسپتوراسی و ایمنواسی با شاخص رادیواکتیو و غیررادیواکتیو. روشهای سریع بر مبنای تأثیرات گونادوتروپینها روی تخمدان موش صحرایی پایه گذاری شدهاند که غیر حساس و فاقد ویژگی و دقت کافی هستند.
روش ایمنوفلوئورومتریک و ELISA با استفاده از دو آنتی بادی منوکلونال و بر اساس ساندویچ.
نوع نمونه قابلاندازهگیری:
سرم غیرهمولیز و غیرلیپمیک و غیرایکتریک که تا ۸ روز در دمای اتاق و ۲ هفته در یخچال و به مدت بیشتر در ۲۰- درجه پایدار است بخاطر سیکلیک بودن و تغییرات پریودیک گونادوتروپین بهتر است در چند سری اندازهگیری انجام شود و نمونه ادرار نباید در حضور مادة محافظ باشد و گاه نمونة مایع آمنیوتیک نیز مورد آزمایش قرار میگیرد.
محدوده طبیعی:
در سرم:
IU/L یا mIU/ml
مردان ۴/۱۵-۴۲/۱
زنان فاز فولیکولی ۹/۹-۳۹/۱
فاز لوتئال ۲/۹-۰۹/۱
پیک تخمکگذاری ۲/۱۷-۱۷/۶
پس از یائسگی ۶/۱۰۰-۳/۱۹
واکنش تداخلی:
سایمتیدین – کلومیفن – لوودوپا باعث افزایش و کورتیکواستروئیدها – مگسترول فنوتیازینها، استانوزولول و قرص ضد بارداری باعث کاهش در نتیجه آزمایش میشوند.
معایب و فواید روش حاضر:
کالیبراسیون روشهای حاضر از مشکلترین مراحل است. روشهای همراه با آنتی منوکلونال بر پایه IRMA در مقابل -subunit afree اختصاصیتر و حساستر از ایمنواسیهای پلیکلونال هستند.
موضوعات مرتبط: هورمون شناسي
تست پرولاکتین یا PRL برای تعیین اینکه آیا سطح پرولاکتین فرد بالاتر (یا بعضی اوقات، پایین تر) از حد طبیعی است؛ هنگامی که فرد علائم پرولاکتین بالا، مانند گالاکتوره و یا اختلالات بینایی و سردرد دارد؛ تشخیص ناباروری و ناتوانی جنسی در مردان؛ تشخیص ناباروری در زنان؛ تشخیص تومور تولید کننده پرولاکتین (پرولاکتینوما) و پایش عود آن؛ برای پیگیری کاهش تستوسترون در مردان؛ برای پایش عود پرولاکتینوما؛ ارزیابی عملکرد هیپوفیز قدامی (همراه با سایر هورمون ها) درخواست می شود.
هنگامی که فرد به یک بیماری مبتلا است یا داروهایی مصرف می کند که ممکن است بر تولید دوپامین اثر بگذارند، گاهی اوقات ممکن است غلظت پرولاکتین پایش شود.
توضیح راجع به تست
پرولاکتین، هورمون تولید شده توسط بخش قدامی غده هیپوفیز است. ترشح پرولاکتین توسط دوپامین شیمیایی مغز تنظیم و مهار می شود. به طور طبیعی در مقادیر کم در مردان و در زنان غیر باردار وجود دارد. نقش اصلی پرولاکتین، پیش بردن شیردهی (تولید شیر پستان) است.
میزان پرولاکتین معمولا در طول بارداری و درست پس از زایمان بالا است. در طی حاملگی، هورمونهای پرولاکتین، استروژن و پروژسترون، توسعه شیر پستان را تحریک می کنند. پس از زایمان، پرولاکتین به شروع و حفظ شیر پستان کمک می کند.
● در چه شرایطی تست افزایش می یابد
سطوح بالای پرولاکتین در دوران بارداری و پس از زایمان، پرولاکتینوما، بیماری های هیپوتالاموسی، کم کاری تیروئید، بیماری کلیوی، سایر تومورها و بیماری های هیپوفیز و سندرم تخمدان پلی کیستیک دیده می شود. استرس بیماری، تروما و حتی ترس از آزمایش خون و تحریک نوک پستان باعث افزایش خفیف پرولاکتین می شوند.
● تست های تکمیلی
FSH, LH, Testosterone, DHEAS, Estrogen, Progesterone
● طریقه جمع آوری نمونه
نمونه خون از طریق فروبردن سوزن داخل ورید بازو به دست می آید
● آمادگی خاصی لازم نیست
● زمان نمونه گیری
نمونه باید ۳ تا ۴ ساعت پس از بیدار شدن جمع آوری شود.
● نوع نمونه
نمونه خون از ورید بازو
● بهترین زمان نمونه گیری
در حالت ایده آل، نمونه خون معمولا باید در مدت کوتاهی پس از بیدار شدن، ترجیحا بعد از این که فرد برای ۳۰ دقیقه آرام و بیحرکت بود، گرفته شود.
● دستورالعمل و شرایط قبل از آزمایش پرولاکتین
۱)زمان مناسب جهت نمونه گیری برای آزمایش , صبح هنگام و حداقل ۲ ساعت بعد از بیدار شدن میباشد.
۲)توصیه می شود قبل از نمونه گیری از پیاده روی , ورزش و هر نوع فعالیت بدنی اجتناب شود.
۳)حداقل طی ۱۲ ساعت اخیر تماس جنسی یا نزدیکی و تحریک سینه انجام نشده باشد.
۴)در هنگام پذیرش , توضیحات فوق به بیمار داده میشود. چنانچه شرایط لازم رعایت نشده باشد, لطفا آزمایش را در زمان مناسب دیگری تکرار نمایید.
● تداخلات دارویی
داروهایی مانند استروژن، داروهای ضد افسردگی سه حلقه ای، خواب آورها، آمفتامین ها، داروهای فشار خون بالا (رزرپین، وراپامیل، متیل دوپا) و برخی از داروهایی که برای درمان ریفلاکس معده (سایمتیدین) استفاده می شوند، باعث افزایش و داروهایی مانند دوپامین، لوودوپا و مشتقات آلکالوئیدهای ارگو باعث کاهش پرولاکتین می شوند.
موضوعات مرتبط: هورمون شناسي
تستسترون از هورمونهای مهم موجود در بدن زن و مرد میباشد که اثرات آندروژنیک (جنسیتی) و آنابولیک (سازنده، رشد دهنده) دارد.
تولید تستوسترون پیش از دو ماهگی جنین در رحم مادر آغاز گشته و در تعیین نرینگی یا مادینگی آن نقش دارد.
تولید این هورمون در دوره بلوغ جنسی افزایش یافته و عامل اصلی تغییرات فیزیکی این دوران بهشمار میآید.
به طور متوسط بدن هر مرد ۲۰ برابر بیشتر از بدن هر زن تستوسترون تولید میکند هرچند به دلیل متابولیسم بیشتر سطح پلاسمایی این هورمون در مردان فقط هفت برابر زنان است..
تستوسترون از هورمون های استروئیدی بدن است که ساختمان اصلی سازنده آن را کلسترول تشکیل می دهد.
با افزایش تستوسترون، LH کاهش می یابد، در حالی که افزایش LH باعث کاهش تستوسترون می شود. سطوح تستوسترون روزانه است، اوج آن در ساعات اولیه صبح (حدود ۴:۰۰ تا ۸:۰۰)، و پایین ترین سطح آن در غروب (حدود ۴:۰۰ تا ۸:۰۰ بعد از ظهر) است.
تستوسترون همچنین توسط غدد آدرنال در هر دو جنس مرد و زن، و در مقادیر کم توسط تخمدان ها در زنان، تولید می شود. در زنان، تستوسترون به استرادیول (هورمون جنسی اصلی در زن) تبدیل می شود.
آزمایش تستوسترون ( Testosterone ) با نام های متعارف Total testosterone نیز خوانده می شود
علت درخواست تست
این تست برای تشخیص بیماری های مختلف در مردان، زنان و پسران، شامل بلوغ تأخیری یا زودرس در پسران؛ کاهش میل جنسی در مردان و زنان؛ اختلال نعوظ در مردان؛ ناباروری در زنان و مردان؛ تومور بیضه در مردان؛ اختلالات هیپوتالاموس و یا هیپوفیز، و پرمویی و بروز صفات مردانه در دختران و زنان؛ برای تعیین سطح غیرطبیعی تستوسترون در مردان و زنان درخواست می شود.
سطح غیرطبیعی در مردان، ممکن است به توضیح مشکل نعوظ (اختلال نعوظ) ، ناتوانی در باردار کردن شریک زندگی (ناباروری)، بلوغ زودرس یا تأخیری؛ و در زنان، ظهور ویژگی های فیزیکی مردانه (بروز صفات مردانه)، ناتوانی در باردار شدن و به عنوان شاخصی برای سندرم تخمدان پلی کیستیک (PCOS) کمک کند.
اگر بیمار مرد است و پزشک فکر می کند که بیمار ممکن است نابارور باشد، یا اگر بیمار قادر به رسیدن به، یا حفظ نعوظ نمی باشد؛ اگر بیمار پسری با بلوغ زودرس یا تأخیری است؛ اگر بیمار مؤنث است، اما دارای صفات مردانه، مانند صدای بم یا موی زیاد بدن (پرمویی) می باشد، یا آمنوره دارد، یا نابارور است، این تست درخواست می شود.
در چه شرایطی تست افزایش می یابد
تستوسترون بعد از ورزش افزایش می یابد. در مردان با تومور بیضه؛
تومورهای آدرنال که تستوسترون تولید می کنند؛ استفاده از آندروژن ها (که استروئیدهای آنابولیک نیز نامیده می شوند)؛ بلوغ زودرس با علت ناشناخته در پسران؛ پرکاری تیروئید؛ هیپرپلازی مادرزادی آدرنال و در زنان، با سندرم تخمدان پلی کیستیک (PCOS)؛ تخمدان یا تومور غده آدرنال؛ هیپرپلازی مادرزادی آدرنوکورتیکال افزایش می یابد.
در چه شرایطی تست کاهش می یابد
تستوسترون با افزایش سن در مردان؛ بیماری های هیپوتالاموس و یا هیپوفیز؛
بیماری های ژنتیکی که می توانند باعث کاهش تولید تستوسترون در مردان جوان شوند (سندروم های کلاین فلتر، Kallman، و Prader-Willi)، یا ناتوانی بیضه و ناباروری (در دیستروفی میوتونیک، شکلی از دیستروفی عضلانی)؛ تولید ناقص تستوسترون به دلیل آسیب رساندن به بیضه ها، مانند اعتیاد به الکل، صدمه فیزیکی و یا بیماری های ویروسی مثل اوریون و بیماری کبدی کاهش می یابد.
تست های تکمیلی
FSH, LH, SHBG, DHEAS, Free and bioavailable testosterone (see FAQ section), Estradiol (see Estrogen), DHT, Gonadotropin-releasing hormone
طریقه جمع آوری نمونه
نمونه خون از طریق فروبردن سوزن داخل ورید بازو به دست می آید
تشخیص های افتراقی
آمادگی بیمار
آمادگی خاصی لازم نیست؛ عدم انجام ورزش سنگین
زمان نمونه گیری
محدوده مرجع (نرمال رنج) وابسته به جنس زن/مرد
نوع نمونه
نمونه خون از ورید بازو
بهترین زمان نمونه گیری
تداخلات دارویی
داروهایی شامل آندروژن ها و استروئیدها، می توانند سطح تستوسترون را کاهش دهند.
داروهایی مانند داروهای ضد تشنج، باربیتورات ها و کلومیفن می توانند سطح تستوسترون را افزایش دهند.
زنانی که تحت درمان با استروژن هستند، ممکن است میزان تستوسترون افزایش یافته داشته باشند.
موضوعات مرتبط: هورمون شناسي
قسمت پیشین هیپوفیز ، مهمترین و بزرگترین قسمت هیپوفیز است. این بخش قدامی در انسان ۷۰ درصد وزن غده را تشکیل میدهد و محل سنتز و ترشح چندین هورمون است که بیشتر عمل تحریک و تنظیم ترشحات سایر غدد درون ریز را به عهده دارند و به همین جهت آنها هورمونهای محرک (Stimulating hormone) مینامند.
هورمون پرولاکتین یا لاکتوژن و هورمون رشد یا سوماتوتروپین هورمون ، از مهمترین هورمونهای بخش قدامی هیپوفیز هستند.
تمامی هورمونهای قدامی هیپوفیز از یک پیش ساز گلیکوپروتئینی حاصل میشوند. این ترکیب پیش ساز از ۲۶۴ اسیدآمینه ساخته شده است که پرواوپیوملانوکورتین گویند. این ترکیب هیدرولیزهای آنزیمی مختلفی را تحمل کرده و در نتیجه به پپتیدهایی با اندازههای مختلف تبدیل میشود که هر کدام از پپتیدهای حاصل ، عمل هورمونی خاصی را انجام میدهند.
ترکیب پرواپیوملانوکورتین بوسیله سلولهای حلقه قوسی غده هیپوتالاموس و سلولهای قدامی هیپوفیز ، سنتز میگردد.
نحوه عملکرد هیپوتالاموس و هیپوفیز قدامی
هیپوتالاموس مغز ، مرکز هماهنگ کننده سیستم آندوکرین میباشد که پیامها را از سیستم اعصاب مرکزی دریافت و هماهنگ میکند. در پاسخ به پیامها ، هیپوتالاموس تعدادی از هورمونهای تنظیمی (عوامل آزاد کننده) را تولید مینماید که مستقیما از طریق عروق خونی اختصاصی و نورونهایی که دو غده را به یکدیگر متصل میکنند به غده هیپوفیز مجاور ، منتقل می گردد.
غده هیپوفیز از دو قسمت با عملکرد متفاوت تشکیل شده است. به هیپوفیز خلفی انتهای آکسونی نرونهای متعددی میرسد که از هیپوتالاموس منشا می گیرند.
هیپوفیز قدامی با تولید هورمونهای محرک به هورمونهای هیپوتالاموسی موجود در گردش خون ، پاسخ میدهند. این پلیپپتیدها رده بعدی غدد آندوکرین شامل قسمت قشری غدد فوق کلیوی ، غده تیروئید ، تخمدان و بیضه را فعال مینمایند. به دنبال تحریک این غدد ، هورمونهای اختصاصی آنها وارد گردش خون شده و به گیرندههای هورمونی موجود در روی یا داخل سلولهای هدف ، متصل میگردند. هورمون رشد مترشحه از هیپوفیز قدامی بر روی کبد و استخوان ، تاثیر میگذارد.
نحوه تنظیم سنتز و ترشح هورمون رشد
غلظت هورمون رشد در بافت هیپوفیزی ۱۵ – ۵ میلیگرم بر گرم یعنی بیشتر از غلظت سایر هورمونهای هیپوفیزی است. وزن مولکولی این هورمون ۲۲ هزار دالتون است. همانند بیشتر هورمونهای هیپوفیزی ترشح هورمون رشد ، حالت یک جریان دائمی و یکنواخت را ندارد، بلکه به صورت جریانات ضربانی (Pulsatile) انجام میپذیرد.
میزان ترشح این هورمون تحت تاثیر تحریکات عصبی و خواب و بیداری میباشد. بطوریکه غلظت پلاسمایی این هورمون ، ممکن است در ظرف چند دقیقه ۱۰ برابر شود.
بیشترین افزایش هورمون در پلاسما مدت کوتاهی پس از به خواب رفتن رخ میدهد. عوامل موثر در ترشح هورمون رشد عباتند از: شوک وتنشهای عصبی ، درد ، سرما ، عمل جراحی ، گرسنگی ، هیپوگلسیمی ، ورزش ، خوردن غذاهای پروتئینی و بالاخره اسید آمینه آرژینین . شوکهای عصبی از طریق تاثیر کوتاکولامینها بر روی هیپوتالاموس موجب زیاد شدن ترشح هورمون میگردند.
اثرات کلیه عوامل نامبرده شده با توجه به خاصیت فیزیولوژیک بسیار مهم هورمون رشد که همواره از مصرف گلوکز در بدن جلوگیری میکند، توجیه پذیر است. زیرا به هنگام وقوع شوک عصبی، هیپوگلیسمی ، گرسنگی و خواب، هورمون رشد از یک سو با بکار انداختن واکنشهای لیپولیز مقدار بیشتری اسیدهای چرب آزاد را به سلول میرساند و از سوی دیگر ورود اسیدهای آمینه به داخل سلول را زیاد میکند (واکنشهای نوسازی گلوکز) ، تا به این ترتیب از مصرف گلوکز جلوگیری نموده و آن را برای نیازهای سلولهای مغزی حفظ کند.
اثر غلظت گلوکز در ترشح هورمون رشد
غلظت گلوکز در سلولهای ترشح کننده هورمون آزاد کننده هورمون رشد در هسته هیپوتالاموس ، عامل اصلی در تنظیم هورمون رشد میباشد. تجربه نشان میدهد که ترکیبات مشابه گلوکز (۲- دزاکسی گلوکز) که از عوامل مهارکننده واکنشهای گلیکولیز بوده و باعث افزایش غلظت گلوکز در خون میشوند، ترشح هورمون رشد را نیز زیاد میکنند. در صورتی که قرار بود افزایش گلوکز در پلاسما موجب قطع ترشح هورمون رشد شود.
میتوان نتیجه گرفت که عامل اصلی تنظیم ترشح هورمون ، سرعت و میزان متابولیسم گلوکز در داخل سلولهای ترشح کننده هورمون آزاد کننده رشد است و نه غلظت گلوکز در پلاسمای خون.
اثر آرژینین در ترشح هورمون رشد
اثر محرک آرژینین و یا غذاهای غنی از پروتئین در ترشح هورمون رشد نیز خود مکانیسم تنظیم کنندهای است تا به این ترتیب ، اسیدهای آمینه در پلاسما به داخل سلولها انتقال یافته و در ساختمان پروتئینها شرکت جویند و یا به اشکال دیگر ذخیره انرژی تبدیل شود. یکی از کارهای هورمون رشد ، شرکت در پروتئین سازی است.
اثر سایر مواد و هورمونها بر ترشح هورمون رشد
تعداد زیادی از هورمونها یا ترکیبات مشابه آنها مانند استروژن، دوپامین ، ترکیبات آلفا- آدرنرژیک ، سروتونین ، پلیپپتیدهای هم اثر تریاک (Opiate) ، هورمونهای رودهای و گلوکاگن بر روی سلولهای هسته هیپوتالاموس تاثیر گذاشته و در تنظیم هورمون رشد دخالت مینمایند.
مهمترین عامل تنظیم ، هورمونی است به نام فاکتور رشد شبه انسولین (IGF-1) و یا سوماتومدین C که توسط کبد ساخته میشود و به نظر میآید که مهمترین اثر فیزیولوژیک هورمون رشد یعنی اثر آن در رشد استخوانها با دخالت این هورمون (IGF-1) انجام میپذیرد.
خواص فیزیولوژیک و بیوشیمیایی
رشد بدن
اثرات این هورمون در رشد بدن با دخالت پروتئین واسطی به نام فاکتور رشد شبه انسولین (IGF-1) و یا سوماتومدین C ، انجام میپذیرد. این پروتئین واسط از خانواده ژن فاکتورهای شبه انسولین و از نظر ساختمانی شبیه پروانسولین است. پپتید مشابه دیگری نیز به نام (IGF-2) در پلاسمای خون انسان وجود دارد که یک عامل محرک تکثیر سلولی است.
(IGF-1) دارای ۷۰ اسید آمینه و (IGF-2) دارای ۶۷ اسید آمینه است. غلظت پلاسمایی (IGF-2) ، دو برابر (IGF-1) است. با وجود این به نظر میرسد که واسط اصلی در انجام اثرات هورمون رشد همان (IGF-1) میباشد، زیرا افرادی که دارای مقدار کافی فاکتور (IGF-2) بوده ولی دچار نقصان (IGF-1) میباشند، کوتاهی قد مانده و بدن آنها رشد طبیعی ندارد.
متابولیسم پروتئینها
هورمون رشد سرعت انتقال اسیدهای آمینه به داخل سلولهای عضلانی را زیاد میکند و مستقیما نیز دارای اثر فعال کننده سنتز پروتئینهاست. اینگونه اثرات هورمون رشد با انسولین مشابهت دارد.
متابولیسم کربوهیدراتها
در متابولیسم کربوهیدراتها ، هورمون رشد اثری مخالف انسولین دارد. افزایش گلوکز خون پس از تزریق هورمون رشد ، نتیجه دو نوع اثر است. یکی صرفه جویی در مصرف آن در بافتهای محیطی و دیگری افزایش فعالیت واکنشهای نوسازی گلوکز در کبد . هورمون رشد در کبد با فعال کردن واکنشهای نوسازی گلوکز از منشا اسیدهای آمینه ، ذخیره گلیکوژن را نیز افزایش میدهد.
در دوره واکنشهای گلیکولیز اثر مهار کنندگی هورمون رشد در چندین مکان بروز میکند و به نظر میآید که این هورمون از ورود گلوکز به داخل سلول نیز جلوگیری مینماید. هورمون رشد در عضله با آزاد نمودن اسیدهای چرب از منشا ذخیره تریگلیسریدها نیز از انجام واکنشهای گلیکولیز جلوگیری میکند.
تجویز هورمون رشد به مدت طولانی ممکن است به بروز بیماری دیابت منجر شود.
متابولیسم چربیها
تجویز هورمون رشد در ظرف مدت ۶۰ – ۳۰ دقیقه باعث افزایش اسیدهای چرب آزاد در خون (از منشا بافت چربی) و افزایش اکسیداسیون اسیدهای چرب در کبد میگردد. اثر هورمون رشد در متابولیسم کربوهیدراتها و چربیها بدون دخالت (IGF-1) انجام میگیرد.
متابولیزم مواد معدنی
هورمون رشد و فاکتور (IGF-1) باعث افزایش جذب و نگهداری یونهای کلسیم ، منزیم و فسفاتها در بدن میگردند و این عمل آنها احتمالا در ارتباط با اثری است که در رشد استخوانهای طویل دارا هستند.
آیا هورمون رشد میتواند مستقیما موجب رشد اسکلت و غضروف شود؟
در جواب باید بگوییم خیر. دانشمندان در سال ۱۹۵۷ آزمایشی انجام دادند. در کشت سلولهای غضروفی در خارج بدن ، پس از تزریق هورمون رشد ، سلولهای غضروفی در پاسخ به هورمون رشد ، رشد نکردند. پس چرا این هورمون در داخل بدن باعث رشد میشود و در خارج بدن اثر ندارد؟
اینطور فرض کردند که هورمون رشد باعث تولید ماده دیگری میشود و آن ماده است که باعث رشد استخوانها و غضروف میشود. تحت تاثیر هورمون رشد یک فاکتور شبه انسولین به نام سوماتومدین C در سلولهای کبدی ساخته میشود که نقش اصلی را در رشد اسکلت بدن بازی میکند.
بیماریهای ناشی از اختلال در ترشح هورمون رشد
کمبود ترشح هورمون رشد بویژه در دوران کودکی ، حائز اهمیت زیادی است زیرا سبب متوقف شدن رشد طبیعی کودک و کوتاه قدی (Dwarfism) میگردد.
اختلال در رشد بدن ممکن است به علت کمبود ترشح هورمون رشد باشد که در این صورت تجویز هورمون رشد باعث برطرف شدن کمبود و ادامه رشد میگردد.
عدم رشد طبیعی ممکن است به علت اختلالاتی در بافتهای هدف و یا فقدان فاکتورهای IGF2 و IGF1 رخ دهد، در این نوع کوتاه قدی تجویز هورمون رشد موثر نخواهد بود.
افزایش ترشح هورمون رشد اگر در سنین کودکی رخ دهد یعنی در زمانی که هنوز انتهای اپیفیزی استخوانهای طویل بسته نشدهاند. در این صورت استخوانهای طویل ، رشدی بیشتر از حالت طبیعی داشته و بیماری بلند قدی و یا غول پیکری یا (Gigantism) بروز میکند.
اگر افزایش ترشح هورمون رشد پس از دوران بلوغ رخ دهد موجب رشد غیر طبیعی قطری استخوانهای جمجمه ، صورت ، پیشانی ، فکها و دست و پا و درشت پیکری (Acromegaly) میگردد که ممکن است با برخی عوارض متابولیسمی و حتی دیابت قندی همراه باشد.
موضوعات مرتبط: هورمون شناسي
DHEAS را می توان برای کمک به تشخیص تومورها در قشر غده آدرنال (تومورهای آدرنوکورتیکال) ، سرطان آدرنال و هیپرپلازی آدرنال مادرزادی یا هیپرپلازی آدرنال بالغین و برای جدا کردن این بیماری ها از تومورها و سرطان های تخمدان اندازه گیری نمود.
غلظت های DHEAS اغلب همراه با سایر هورمون ها مانند FSH ،LH، پرولاکتین، استروژن و تستوسترون، برای کمک به تشخیص سندرم تخمدان پلی کیستیک (PCOS) و برای کمک به رد دیگر علل ناباروری، آمنوره و پرمویی اندازه گیری می شود.
DHEAS، یک آندروژن است، هورمون جنسی مردانه که در خون مردان و زنان وجود دارد. خصوصیات ثانویه جنسی مردانه را در بلوغ توسعه می دهد و می تواند توسط بدن به آندروژن قویتر مانند تستوسترون و آندروستندیون تغییر شکل دهد، یا می تواند به هورمون زنانه استروژن تبدیل شود. ترشح DHEAS توسط هورمون هیپوفیزی آدرنوکورتیکوتروپیک (ACTH) و دیگر فاکتورهای هیپوفیز کنترل می شود.
DHEAS به عنوان شاخص عملکرد آدرنال، مفید است. تومورها و سرطان های آدرنال و هیپرپلازی آدرنال می توانند منجر به تولید بیش از حد DHEAS شوند. مقدار بالای DHEAS ممکن است در مردان بزرگسال مورد توجه نباشد، اما می تواند منجر به آمنوره و نشانه های قابل مشاهده بروز صفات مردی در زنان باشد.
توضیح راجع به تست
مقدار اضافی DHEAS در کودکان، می تواند باعث بلوغ زودرس در پسران و آلت تناسلی خارجی دوگانه، موی اضافی در بدن و دوره قاعدگی غیر طبیعی در دختران شود.
در چه شرایطی تست افزایش می یابد
سندرم تخمدان پلی کیستیک، سرطان آدرنال و هیپرپلازی آدرنال، سطح DHEAS را افزایش می دهند.
در چه شرایطی تست کاهش می یابد
مقدار پایین DHEAS ممکن است ناشی از اختلالات آدرنال و یا کم کاری هیپوفیز، یک بیماری که باعث کاهش سطح هورمون های هیپوفیزی که تولید و ترشح هورمون های آدرنال را تنظیم می کنند، باشد.
تست های تکمیلی
Testosterone; ACTH; FSH; LH; Prolactin; Estrogen; SHBG; 17-Hydroxyprogesterone
طریقه جمع آوری نمونه
نمونه خون از طریق فروبردن سوزن داخل ورید بازو به دست می آید
تشخیص های افتراقی
آمادگی بیمار
آمادگی خاصی لازم نیست، هرچند که زنان باید به پزشک خود در مورد زمان آزمایش صحبت کنند. پزشک ممکن است بخواهد نمونه یک هفته قبل یا بعد از دوره قاعدگی گرفته شود.
نوع نمونه
نمونه خون از ورید بازو
اطلاعات تکمیلی
سطح DHEAS نرمال همراه با دیگر سطوح آندروژن طبیعی، ممکن است نشان دهد که غده آدرنال عملکرد طبیعی دارد. به ندرت، وقتی تومور یا سرطان آدرنال وجود دارد، اما هورمون ترشح نمی شود، ممکن است DHEAS نرمال باشد.
با سندرم تخمدان پلی کیستیک، DHEAS ممکن است افزایش یابد، اما می تواند نرمال هم باشد، چون این اختلال معمولا به تولید آندروژن تخمدان (اصولا تستوسترون) وابسته است.
افزایش سطح DHEAS ممکن است تومور آدرنوکورتیکال، سرطان یا هیپرپلازی آدرنال را نشان دهد. افزایش سطح DHEAS، تشخیصی یک بیماری خاص نیست؛ معمولا نیاز به آزمایش بیشتر برای یافتن علت عدم تعادل هورمونی را نشان می دهد.
موضوعات مرتبط: هورمون شناسي
متابولیزم کربوهیدراتها ، لیپیدها و پروتئینها تحت کنترل و تنظیم خیلی دقیق بوده که این اعمال بوسیله هورمونهای مترشحه از لوزوالمعده صورت میگیرند. لوزوالمعده از دو نوع غده مترشحه کاملا متمایز تشکیل یافته است. یکی غدهای برون ریز با ساختمان خوشهای که ترشحات خود را برای کمک به هضم مواد غذایی در دوازدهه میریزد و دیگری غدهای درون ریز که از جزایر موسوم به جزایر لانگرهانس تشکیل یافته است. جزایر لانگرهانس که در تمام بافت لوزوالمعده پراکنده هستند، مجموعههایی تخم مرغی شکل متشکل از چهار نوع سلول مترشحه (A ، B ، D و F) با وظایف متفاوت هستند.
 |
ساخت انسولین در سلولهای B جزایر لانگرهانس صورت میگیرد. در این حالت انسولین به صورت پیش هورمون است و پس از تغییر و تحولاتی که در ساختار آن ایجاد میشود به انسولین تبدیل میشود. ترشح انسولین به جریان خون پیچیده بوده، بطوری که یون کلسیم در آن نقش داشته و در نتیجه بوسیله عمل اگزوسیتوز محتویات دانههای ترشحی به محیط خارج سلولی ترشح میشود. گلوکز محرک ترشح انسولین است. به این صورت که گیرندههای اختصاصی گلوکز بر روی سلولهای بتا ، تحریک ترشح انسولین را در زمانی که گلوکز خون زیاد میشود، انجام میدهند.
تاریخچه
برای اولین بار در سال 1921 بوجود انسولین در عصاره جدا شده از جزایر لانگرهانس پی برده شد و به سرعت اثرات آن در کاهش قند خون شناخته شد و پس از مدت کوتاهی انسولین گاو و خوک در درمان بیماری قند در انسان مورد استفاده قرار گرفت. انسولین نخستین پروتئینی بود که: خواص هورمونی آن شناخته شد، به صورت کاملا خالص و متبلور تهیه شد، نوع و ردیف اسیدهای آمینه آن تعیین گردید و از راه مصنوعی تهیه شد. پروتئین پیش ساز آن شناخته شد و بالاخره اولین پروتئینی بود که به کمک روشهای تولید DNA نوترکیب (Recombinant DNA) برای مصارف تجاری تهیه شد. |
ساختمان شیمیایی انسولین
انسولین پلیپپتیدی است که از دو زنجیره پپتیدی A و B تشکیل یافته است. تعداد اسیدهای آمینه در زنجیرهها که در زنجیره A برابر 21 و در زنجیره B برابر 30 میباشد، در انسولینهای جدا شده از اغلب گونههای حیوانی ثابت است. این دو زنجیره به کمک دو پل دیسولفور ، یکی بین اسیدهای آمینه شماره 7 از دو زنجیره و دیگری میان اسیدهای آمینه شماره 20 از زنجیره A و شماره 19 از زنجیره B با یکدیگر اتصال دارند. علاوه بر این ، ریشههای اسید آمینه ردیف 6 و 11 در داخل زنجیره A بوسیله پیوند دیسولفور به یکدیگر متصل هستند. مکان این پیوندها در گونههای مختلف ، ثابت است.پژوهشگران با بررسی اثرات تغییرات شیمیایی هر یک از اسیدهای آمینه در ردیفهای مختلف ساختمان انسولین موفق شدهاند، قسمتهایی از ساختمان انسولین را که برای بروز اثرات زیست شناختی آن ضروری هستند را تعیین کنند. انسولین در غلظتهای فیزیولوژیک به صورت یک مونومر ساده میباشد و در غلظتهای بالاتر ، انسولین پلیمریزه شده و ساختمان کمپلکس را به خود میگیرد و یونهای روی (Zn ) نقش بسیار مهمی را در ایجاد این کمپلکس بر عهده دارند.
موضوعات مرتبط: هورمون شناسي
ادامه مطلب
پژوهشگران دانشگاه سئول و اینچون کره جنوبی اعلام کردند خواجه های دربار امپراطوری کره به طور متوسط هفتاد سال عمر می کردند و طول عمرشان چهارده تا نوزده سال بیش از مردان کامل بود. این اختلاف بسیار محسوس می تواند تا حدودی نشان دهنده اختلاف میان طول عمر میان زنان و مردان باشد.
متخصصان کرهای در این مطالعه اظهار داشتند: مردان عقیم که به دلایل پزشکی، فاقد این هورمونهای جنسی هستند در مقایسه با مردان سالم و بارور، نسبتا بیشتر عمر میکنند.
این یافته حاصل مطالعات دقیق روی ژنهای گروهی از اشراف زادههای کرهای است.
هورمون های مردانه از جمله تستسترون مظنون اند که اثر منفی روی سیستم ایمنی بدن دارند و برخی مطالعات این هورمون ها را عامل بروز حملات قلبی عروقی در مردان که بیش از زنان است عنوان کرده اند.
مطالعات آزمایشگاهی روز موش ها و سگ ها پیش تر از افزایش اندک طول عمر حیواناتی که دستگاه جنسی شان برداشته شده بود خبر دادند اما تا کنون هیچ گونه اطلاعات معتبری در این زمینه برای انسان مشاهده نشده است.
پژوهشگران کره ای که مطالعات خود را بر اساس شجره نامه سیصد و هشتاد و پنج خواجه دربار امپراطوری کره سلسله چوسون در سال ۱۸۱۶-۱۷۴۱ انجام داده و در نشریه کارنت بایولوژی منتشر کرده اند نشان می دهد شیوه زندگی و تغذیه خواجه ها نمی تواند عامل این طول عمر باشد زیرا خانواده های سالم دیگری که با آنها مقایسه شدند شیوه و شرایط زندگی مشابهی در دربار امپراطوری داشتند.
دکتر کیونگ – جین مین، استاد دانشگاه «اینها» در این مطالعه خاطرنشان ساخت: یافته جدید، سرنخ مهمی در رابطه با درک علت تفاوت بین طول عمر زنان و مردان در اختیار متخصصان قرار میدهد.
موضوعات مرتبط: هورمون شناسي
شما باید در مورد ارگان هایی که هورمون ها را ترشح می کنند و همچنین درباره تنظیم این هورمون ها، اطلاعات کاملی داشته باشید.
● برای آن که در مقابل اضطراب مسلح باشید
غده فوق کلیه، هورمون کورتیزول
هروقت که دچار ترس شوید یا اضطراب داشته باشید یا حال تان خوب نباشد، غده فوق کلیه، هورمون کورتیزول که معروف به هورمون استرس است را به جریان خون ترشح می کند.
این هورمون ضربان قلب را سریع تر می کند، میزان اکسیژنی که باید به مغز برسد را افزایش می دهد و شروع به سوزاندن ذخیره چربی بدن و استفاده از ذخایر گلوکز بدن می کند.
همه
این واکنش ها در شرایط ترس و اضطراب به نفع بدن هستند اما مطالعات نشان
داده استرس دائمی این مسیر داخلی را در بدن دچار مشکل کرده و باعث می شود
میزان ترشح کورتیزول در بدن کاهش یافته و این باعث می شود بدن در مقابله
با شرایط ترسناک و پراضطراب سلاحی برای مقابله نداشته باشد.
موضوعات مرتبط: هورمون شناسي
ادامه مطلب
ملاتونین هورمونی است که از غده صنوبری در مغز ترشح می شود و برای ترغیب به خوابیدن و افزایش دادن طول دوره خواب انسان کاربرد دارد.
ملاتونین هورمونی است که در غده صنوبری (پینهآل)، غده کوچکی در مغز، تولید می شود و به تنظیم چرخه خواب و بیداری در بدن کمک می کند.
ملاتونین، نقشی اساسی در خواب دارد و با توجه به اینکه نور، مانع تولید آن و تاریکی، محرک تولیدش است، باعث تنظیم ساعت داخلی بدن می شود. تحقیقات موثق علمی نشان داده اند که این هورمون، به خوابیدن، کاهش تعداد دفعات بیداری در شب و بهبود کیفیت خواب کمک می کند.
ملاتونین، در درمان بدخوابی ناشی از سفرهای هوایی بلند مدت، سودمند است. مقدار کافی ملاتونین در بدن، تاثیرات مثبتی بر وضعیت روحی-روانی انسان می گذارد.
ملاتونین در مواد غذایی خاص نظیر گوشت، غلات و سبزی ها موجود است.
تولید ملاتونین به طور طبیعی در بدن تا حدی به میزان نور و روشنایی بستگی دارد. تولید ملاتونین، در حین روزهای کوتاه فصل زمستان ممکن است زودتر، یا در اغلب موارد دیرتر شروع شود. این تغییر در روند ترشح ملاتونین ممکن است در ایجاد علائم “بیماری خلقی فصلی” (SAD) یا افسردگی زمستانی نقش داشته باشد.
موضوعات مرتبط: هورمون شناسي
ادامه مطلب
به این ترتیب که چاهک ها آنتی بادی مونو کلونال که بر علیه T4 می باشند پوشانده شده اند و در هنگام انجام آزمایش هورمون T4 به همراه T4 کونژوگه شده با آنزیم HRP و سرم به چاهک ها اضافه می شوند. در این هنگام پروتئین های حامل هورمونهای تیروئیدی بر حسب ظرفیت آنها مقداری از هورمون T4 را جذب می نمایند ولی نمی توانند با هورمون T4 کونژوگه واکنشی نشان دهند در نتیجه مقداری از T4 که جذب پروتئین های حامل نگردیده است بر سر اتصال به آنتی بادی های کف چاهک با هورمون T4 کونژوگه رقابت می نماید. بنابراین هر چه ظرفیت حمل پروتئین های سرم بالاتر باشد مقدار T4 کمتری برای رقابت با T4 کونژوگه باقی مانده و در رقابت با آن در اتصال به آنتی بادی های کف چاهک ناموفق تر خواهد بود. پس از شستشو محلول سوبسترا به چاهک ها اضافه می گردد که هر چه میزان رنگ زایی بیشتر باشد بیانگر بالاتر بودن میزان اتصال هورمون T4 کونژوگه بوده و آن خود به این معنی است که مقدار T4 برداشت شده توسط پروتئین های حامل بالاتر بوده، بنابراین مقدار کمتری T4 در سرم باقی مانده و نسبت اتصال آنها به آنتی بادی های کف چاهک کمتر بوده است و بالعکس. برای جلوگیری از فعالیت بیش از اندازه و نامناسب آنزیم، محلول متوقف کننده اضافه می گردد که فعالیت آنزیم را مختل کرده و رنگ آبی را به زرد تبدیل می نماید که بهترین جذب نوری را در طول موج 450 نانو متر دارد.
موضوعات مرتبط: هورمون شناسي
ادامه مطلب
روده بزرگ بخشی از دستگاه گوارش بدن است. دستگاه گوارش مواد مغذی (ویتامینها، مواد معدنی، کربوهیدراتها، چربیها، پروتئینها و آب) را از غذاها میگیرد، پردازش میکند و به دفع مواد زائد به خارج از بدن کمک میکند. دستگاه گوارش از مری، معده، و رودههای کوچک و بزرگ تشکیل شده است. 6 فوت ابتدایی روده، روده بزرگ نامیده میشود. در 6 اینچ انتهایی، راستروده و مجرای مقعدي قرار دارند. مجرای به مقعد (دهانه روده بزرگ به خارج از بدن) منتهی میشود.
سن و سابقه پزشكي میتوانند خطر پیشرفت سرطان روده بزرگ را تحت تأثیر قرار دهند.
هر چیزی که احتمال ابتلای شما به یک بیماری را افزایش دهد، عامل خطرزا نامیده میشود. داشتن یک عامل خطرزا به این معنی نیست که شما سرطان میگیرید، نداشتن عوامل خطرزا نیز به این معنی نیست که شما سرطان نخواهید گرفت. كساني که فکر میکنند در معرض خطر قرار دارند، باید این موارد را با پزشكشان مطرح کنند. عوامل خطرزا شامل موارد زیر هستند:
موضوعات مرتبط: هورمون شناسي
ادامه مطلب
غدد فوق کلیوی (Adrenal )
این غدد روی کلیه ها قرار دارند و وزن هر غده حدود 5 گرم است. هر غده از دو بخش قشر(Adrena Cortex ) و مغز ( Adrenal Medulla) تشکیل شده است که هر بخش هورمون های جداگانه ای ترشح می کنند.
بخش قشری غده آدرنال
اهمیت قشر غده آدرنال از مغز یا مدولای آن بیشتر است. بطوریکه برداشتن این بخش موجب مرگ می شود در حالیکه تخریب و یا برداشتن بخش مدولا فقط اختلالاتی را ایجاد می نماید.قشر غده آدرنال هورمون هایی با عنوان کورتیکوستروئید را تولید می کند که از جنس استروئید هستند. قشر آدرنال به ترتیب از خارج به داخل از سه لایه تشکیل شده است که عبارتند از :
· بخش گلومرولا که نسبتا نازک بوده و ترشح مینرالوکورتیکوئیدها مانند آلدوسترون را بر عهده دارند که در متابولیسم ترکیبات معدنی بویژه سدیم و پتاسیم نقش دارند.
· بخش فاسیکولا که ضخامت بیشتری دارد و ترشح گلوکوکورتیکوئیدها مانند کورتیزول و کورتیکوسترون را بر عهده دارد که بر متابولیسم مواد قندی اثر گذاشته و قند خون را زیاد می کنند. همچنین بر متابولیسم پروتئین ها و چربی ها نیز نقش دارند.
· بخش رتیکولا که در مجاورت قسمت مرکزی غده آدرنال قرار دارد ترشح آندروژن ها را بر عهده دارد که فعالیت آنها شبیه هورمون های جنسی نر و ماده می باشد.
موضوعات مرتبط: هورمون شناسي
ادامه مطلب
قسمت پیشین هیپوفیز ، مهمترین و بزرگترین قسمت هیپوفیز است. این بخش قدامی در انسان 70 درصد وزن غده را تشکیل میدهد و محل سنتز و ترشح چندین هورمون است که بیشتر عمل تحریک و تنظیم ترشحات سایر غدد درون ریز را به عهده دارند و به همین جهت آنها هورمونهای محرک (Stimulating hormone) مینامند. هورمون پرولاکتین یا لاکتوژن و هورمون رشد یا سوماتوتروپین هورمون ، از مهمترین هورمونهای بخش قدامی هیپوفیز هستند.
تمامی هورمونهای قدامی هیپوفیز از یک پیش ساز گلیکوپروتئینی حاصل میشوند. این ترکیب پیش ساز از 264 اسیدآمینه ساخته شده است که پرواوپیوملانوکورتین گویند. این ترکیب هیدرولیزهای آنزیمی مختلفی را تحمل کرده و در نتیجه به پپتیدهایی با اندازههای مختلف تبدیل میشود که هر کدام از پپتیدهای حاصل ، عمل هورمونی خاصی را انجام میدهند. ترکیب پرواپیوملانوکورتین بوسیله سلولهای حلقه قوسی غده هیپوتالاموس و سلولهای قدامی هیپوفیز ، سنتز میگردد.
موضوعات مرتبط: هورمون شناسي
ادامه مطلب
در کم کاری تیروئید -غده تیروئید مقدار کافی تیروکسین تولید نمیکند و در نتیجه سرعت سوخت و ساز بدن کند میشود. علائم کاملا بر خلاف پر کاری تیروئید اغلب خفیف و شروع آن تدریجی است. شما مستعد بروز علائمی مثل احساس خستگی -دردهای خفیف-حرکات کندتر از حد عادی-عدم تحمل نسبت به سرما- و گرایش بیشتر به افزایش وزن میشوید. صورت شما ممکن است ظاهری بی حالت و پف آلود پیدا کند و زبانتان ممکن است ضخیم شود. موهای شما ممکن است کم پشت و پوستتان مستعد ایجاد خشکی و پوسته پوسته شدن گردد. کم کاری تیروئید در افراد سالخورده تر شایعتر است و بسیاری از این علائم ممکن است با تغییرات طبیعی ناشی از سالخوردگی اشتباه شود. در موارد پیشرفته کند ذهنی ناشی از کم کاری تیروئید ممکن است با کهولت زود رس اشتباه شود. در موارد شدید خواب آلودگی - کاهش چشمگیر فعالیت - و حتی اغما (اغمای میگزدم خوانده میشود) میتواند بروز کند. تشخیص به راحتی از طریق آزمایشهای خونی که هورمونهای تیروئید و هورمون هیپوفیزی TSH را اندازه گیری میکند داده میشود. درمان: درمان بسیار ساده است و از طریق مصرف روزانه هورمون تیروئید مصنوعی خوراکی انجام میشود. میزان مصرف باید بر اساس نیازهای خاص شما تنظیم شود و باید برای تمام عمر مصرف شود. اخیرا مشخص شده است که جایگزینی بیش از حد هورمون تیروئید بخصوص در خانمها بعد از یائسگی میتواند باعث پوکی استخوان شود. پوکی استخوان یک بیماری مربوط به سوخت و ساز استخوان است که باعث آسیب و شکستگی استخوان میگردد. علائم شایعی که در اثر جایگزینی بیش از حد هورمون تیروئید ایجاد شده و تیروتوکسیکوز کاذب خوانده میشود عبارتند از : عصبانیت-بیقراری-کاهش وزن-و بی خوابی . با وجود این اضافه مصرف خفیف که میتواند باعث پوکی استخوان شود علائمی ایجاد نمیکند و تشخیص آن مشکل است . اگر چه آزمایشهای حساستر و جدید اندازه گیری هورمون هیپوفیزی TSH (هورمون محرک تیروئید)این تشخیص را آسانتر خواهد کرد. TSH توسط هیپوفیز و در پاسخ به کاهش میزان هورمونهای T3 و T4 در جریان خون تولید میشود و غده تیروئید طبیعی را برای تولید بیشتر هورمون تحریک میکند. به همین ترتیب وقتی هورمون تیروئید اضافی در جریان خون وجود دارد تولید TSH متوقف میشود. اگر از قرصهای تیروئید برای جایگزینی استفاده میکنید پزشک به احتمال زیاد پیشرفت درمانیتان را با اندازه گیری TSH ارزیابی خواهد کرد. میزان جایگزینی هورمون تیروئید باید به نحوی تنظیم شود که از علائم کم کاری تیروئید جلوگیری کند ولی روی استخوانها اثر سوء نداشته باشد. میزان TSH خون بهترین نشانگر صحت میزان جایگزینی هورمون تیروئید است.
موضوعات مرتبط: هورمون شناسي
هورمونهاي تيروئيد (T3 و T4) از آمينواسيد تيروزين مشتق ميشوند. حدود ۹۵ درصد هورموني كه از غده تيروئيد ترشح ميشود، به صورت T4 (تيروكسين) است. با وجودي كه ميزان ترشح T3 از غده تيروئيد بسيار ناچيز است، اين هورمون نقش اصلي را ايفا ميكند. بخش اصلي T3 موجود در خون از تبديل T4 به T3 در بافتهاي محيطي مانند كبد، كليهها و جفت پديد ميآيد. البته بافتهايي مانند مغز و هيپوفيز نيز ميتوانند T4 را به T3 تبديل كنند، اما T3 حاصل وارد خون نميشود و اثر خود را در همان بافتها بر جاي ميگذارد. به طور كلي، ۸۰ درصد T3 موجود در خون در كبد و ۲۰ درصد آن در تيروئيد ساخته ميشود.
موضوعات مرتبط: هورمون شناسي
ادامه مطلب
نكاتي پيرامون پرولاكتين و سنجش اين هورمون
پرولاكتين هورموني است كه از سلول هاي لاكتوتروف هيپوفيز ترشح مي شود. اين هورمون از ۱۹۹ اسيدآمينه تشكيل شده و ساختمان آن مشابه ساختمان هورمون رشد است. نقش اصلي پرولاكتين تحريك رشد و نمو پستان ها و راه اندازي و تداوم شيردهي است. با وجود اين، توليد شير به حضور هورمون هاي انسولين، استروئيدهاي قشرغده فوق كليه، استروژن، پروژسترون و هورمون هاي تيروئيدي هم نياز داردموضوعات مرتبط: هورمون شناسي
ادامه مطلب
هورمون HCG در حین حاملگی تولید می شود. این هورمون توسط جفت که تخم را پس از لانه گیزی در رحم تغذیه می کند، ایجاد می شود. HCG اولین بار حدود ۱۱ روز پس از لقاح در خون و بین ۱۲ تا ۱۴ روز پس از لقاح در ادرار قابل اندازه گیری است. به طور طبیعی مقدار HCG هر ۷۲ ساعت دو برابر می شود. سطح این هورمون در هفته های ۸ تا ۱۱ به حداکثر خود رسیده و سپس در ادامه حاملگی کاهش می یابد.
• در مورد سطوح HCG نکات زیر را به خاطر داشته باشید:
• در ۸۵%
حاملگیها مقدار این هورمون طی ۷۲-۴۸ ساعت دو برابر می شود. هرچه سن حاملگی
بیشتر می شود، زمان دو برابر شدن این هورمون طولانی تر شده و حداکثر به ۹۶
ساعت می رسد.
• در مورد مقادیر این هورمون می بایست توجه نمود. زیرا
در برخی حاملگیهای طبیعی مقدار این هورمون می تواند کم باشد ولی نوزادی
کاملا سالم به دنیا بیاید. سونوگرافی در هفته های ۶-۵ صحت بیشتری نسبت به
اندازه گیری HCG دارد.
• سطح هورمون HCG کمتر از mIU/ml نشان دهنده عدم حاملگی است. هر مقداری بیش از mIU/ml ۲۵ نشاندهنده وجود حاملگی می باشد.
• مقدار این هورمون با واحد (milli-international units per milliliter (mIU/ml) اندازه گیری می شود.
• زمانی که سطح HCG
به ۲۰۰۰-۱۰۰۰ برسد، سونوگرافی ترانس واژینال می تواند ساک حاملگی را تشخیص
دهد. چون سطوح این هورمون می تواند مختلف باشد و زمان لقاح نیز به درستی
مشخص نشده باشد، تشخیص با یافته های سونوگرافی تا زمانی که مقدار هورمون
به ۲۰۰۰ نرسد قابل انجام نخواهد بود.
• تنها انجام یک نوبت آزمایش
برای اندازه گیری این هورمون در بیشتر موارد کافی نیست. در مواردی که شک
به سلامت بارداری وجود دارد می بایست چند آزمایش با فاصله از هم انجام شود
تا بتوان یک نتیجه گیری درست انجام داد.
• دو نوع آزمایش HCG وجود دارد: نوع «کمی» که فقط وجود یا عدم وجود هورمون را مشخص می کند و دیگر نوع «کیفی» که مقدار آن را نیز معین خواهد نمود.
• راهنمای سطوح HCG در طول بارداری:
زمانها بر اساس سن حاملگی(Gestational Age) [تعداد هفته هایی که از اولین روز آخرین قاعدگی(LMP) گذشته است] می باشد:
• ۳ هفته از LMP گذشته باشد: ۵۰-۵ mIU/ml • ۴ هفته از LMP گذشته باشد : ۴۲۶-۵ mIU/ml • ۵ هفته از LMP گذشته باشد : ۷۳۴۰-۱۸ mIU/ml • ۶ هفته از LMP گذشته باشد : ۵۶۵۰۰-۱۰۸۰ mIU/ml • ۸-۷ هفته از LMP گذشته باشد : ۲۲۹۰۰۰-۷۶۵۰ mIU/ml
• ۱۲-۹ هفته از LMP گذشته باشد : ۲۸۸۰۰۰-۲۵۷۰۰ mIU/ml
• ۱۶-۱۳ هفته از LMP گذشته باشد : ۲۵۴۰۰۰-۱۳۳۰۰ mIU/ml
• ۲۴-۱۷ هفته از LMP گذشته باشد : ۱۶۵۴۰۰-۴۰۶۰ mIU/ml
• ۴۰-۲۵ هفته از LMP گذشته باشد : ۱۱۷۰۰۰-۳۴۶۰ mIU/ml
• زن غیر حامله : <۵ mIU/ml • بعد از یائسگی : <۵/۹ mIU/ml
توجه:
این اعداد فقط به عنوان راهنما داده شده و افزایش این هورمون در هر فرد
متفاوت می باشد. مقدار مطلق به اندازه سیر تغییرات اهمیت ندارد.
• سطوح پایین مقدار این هورمون نشانه چیست؟
مقادیر پایین HCG
علل مختلفی می تواند داشته باشد و می بایست آزمایش طی ۷۲-۴۸ بعد تکرار شود
تا با توجه به تغییرات سطح هورمون بتوان قضاوت نمود. سطوح پایین HCG میتواند نشاندهنده موارد زیر باشد:
• اشتباه در تعیین سن حاملگی
• احتمال سقط یا Blighted Ovum • حاملگی نابجا Ectopic Pregnancy
• سطوح بالای مقدار این هورمون نشانه چیست؟
مقادیر زیاد HCG
علل مختلفی می تواند داشته باشد و می بایست آزمایش طی ۷۲-۴۸ بعد تکرار شود
تا با توجه به تغییرات سطح هورمون بتوان قضاوت نمود. سطوح بالای HCG می تواند نشاندهنده موارد زیر باشد:
• اشتباه در تخمین سن حاملگی
• حاملگی مولار
• چندقلویی
• آیا مقدار HCG می بایست به طور مرتب در طی حاملگی اندازه گیری شود؟
مقدار
این هورمون به طور معمول توسط پزشکان دوباره اندازه گیری نمی شود مگر این
که مشکلی به وجود آمده باشد. در صورت خونریزی، درد شدید شکمی یا سابقه سقط
ممکن است پزشک این آزمایش را تکرار کند.
موضوعات مرتبط: هورمون شناسي
موضوعات مرتبط: هورمون شناسي
ادامه مطلب
نتیجه این اتفاق کاهش بسیاری از فعالیتهای بدن است. گرچه کم کاری تیروئید می تواند موقتی باشد، ولی معمولاً یک وضعیت دائمی است. برخی مطالعات نشان می دهند که ۱۰ درصد زنان و ۳ درصد مردان کم کاری تیروئید دارند.
هیپوتیروئیدسیم حالتی است که با پیشرفت کند کم کاری تیروئیدی مشخص میشود. و در انواع مختلف دسته بندی میشود.
نوع اولیه :
بیش از ۹۵ درصد موارد مبتلایان دچار کم کاری اولیه تیروئید هستند که اختلال عملکرد خود غده تیروئید است.
نوع ثانویه :
کم کاری تیروئید به علت نارسایی هیپوفیز را هیپوتیروئیدی ثانویه گویند.
نوع ثالثیه :
کم کاری تیروئید ناشی از نارسایی هیپوتالاموس را هیپوتیروئیدی ثالثیه گویند.
وجود هیپوتیروئیدی از زمان تولد را کرتینیسم گویند. مادر نیز ممکن است دچار کم کاری تیروئیدی باشد.
تیروئیدیت اتوایمیون (تیروئیدیت هاشیموتو) شایعترین کم کاری تیروئید در بالغین است که غده تیروئید توسط سیستم ایمنی بدن مورد تهاجم قرار میگیرد.
کم کاری تیروئید در مبتلایان به پرکاری تیروئید که توسط ید رادیواکتیو ، جراحی یا داروهای ضد تیروئیدی درمان شدهاند نیز مشاهده میشود.
علائم کم کاری غده تیروئید
علائم کم کاری غده تیروئید بسیار کند و در طول ماهها و حتی سالها بروز می کند.
در مراحل ابتدایی ممکن است علائم کمی بروز کند چرا که بدن توانایی جبران نسبی غده تیروئید از کار افتاده را با افزایش تحریک آن دارد. این مسئله بسیار شبیه فشار دادن پدال گاز برای حرکت با سرعت قبلی در وقتی که ماشین از تپه بالا می رود است.
به هرحال به دلیل آنکه تولید هورمون تیروئید کاهش یافته و متابولیسم بدن کند شده است نشانه های مختلفی می تواند بروز کند.
موضوعات مرتبط: هورمون شناسي
ادامه مطلب

برحسب مقدار انزال و مدت زمان ذخیره قبل از انزال، یکبار انزال می تواند حاوی ۴۰ تا ۶۰۰ میلیون اسپرم باشد. اما با اینحال مقدار اسپرم تولید شده در کنار هم حتی نوک یک سوزن را هم نمی پوشاند.
برای نمونه هایی که در تحقیقات پزشکی مورد استفاده قرار می گیرند از دهنده ها خواسته می شوند که خودارضایی کنند و یا اگر گرفتن نمونه بدون رابطه جنسی امکانپذیر نبود، آنوقت از کاندوم های غیرواکنشی استفاده می شود.
موضوعات مرتبط: هورمون شناسي
ادامه مطلب
آشنايي با PSA
يک متخصص کليه و مجاري اداري گفت: PSA يک ماده پروتئيني است که توسط سلول هاي غده پروستات توليد و به ميزان کم در خون تمام مردان بالغ وجود دارد، در صورتي که غده پروستات سرطاني شود مقادير زيادي از PSA توليد و وارد گردش خون مي شود از اين رو تعيين ميزان اين ماده در خون يکي از روش هاي تشخيص سرطان پروستات است.
دكتر محمد رضا نوروزي در گفتوگو با ايسنا، با اشاره به روش هاي تشخيص سرطان پروستات، PSA بهمراه DRE (معاينه رکتوم) را دو تست استاندارد جهت تشخيص زود هنگام سرطان پروستات در مردان دانست و گفت: افزايش PSA هميشه بعلت سرطان پروستات نيست و علل ديگري چون عفونت هاي ادراري، بزرگي خوش خيم پروستات، دستکاري مجاري ادراري مانند سيستوسکوپي، بيوپسي پروستات و غيره نيز منجر به افزايش سطح PSA در خون مي شود.
اين متخصص کليه افزود: در برخي مواقع چون افزايش سن، نژاد و يا عوامل طبيعي موجب بالا رفتن سطح PSA در خون مي شوند از اين رو وجود PSA بالا در يک مرد 70 ساله خطر کمتري براي ابتلا به سرطان پروستات است تا همان سطح PSA در يک مرد جوان. وي گفت: مردان مبتلا به بزرگي خوش خيم پروستات يا همان BPH در 25 تا 60 درصد موارد داراي سطوح افزايش يافته PSA هستند، همچنين 50 درصد مردان دچار عفونت پروستات يا پروستاتيت داراي سطوح بالاي PSA خون هستند بدون اينکه سرطان پروستات داشته باشند.
عضو هيات علمي دانشگاه علوم پزشكي تهران خاطرنشان کرد: PSA بالا به معني خطر وجود سرطان پروستات است نه ابتلاي صد درصدي. بلکه PSA نشان دهنده ضرورت انجام تستهاي بيشتر جهت رد يا اثبات سرطان در اين افراد است.
عضو هيات علمي دانشگاه علوم پزشكي تهران با بيان اينكه انجمن اورولوژي و مجمع سرطان آمريکا توصيه کرده اند که در تمام مردان از 50 سالگي بصورت سالانه PSA اندازه گيري شود.وي گفت: اگر در خانواده شخص (پدر، برادر) سابقه سرطان پروستات باشد انجام آزمايشات دوره اي براي فرد از سن 40 تا 45 سالگي ضروري است البته اين توصيه ها توسط تمام نهادهاي علمي پذيرفته شده نيست و بعضي از آنها اندازه گيري PSA را در تمامي افراد توصيه نمي کنند.
آنها معتقدند که فوايد و عيوب تشخيص زود هنگام سرطان پروستات بايد از جانب پزشک براي بيمار توضيح داده شده و سپس در صورت توافق طرفين PSA سريال براي بيمار اندازه گيري شود. دکتر نوروزي در تبيين عيوب غربالگري زودهنگام سرطان پروستات اظهار داشت: افزايش هزينة مراقبت بهداشتي، افزايش انجام بي مورد تستهاي تهاجمي (مثل يوپسي) احتمال انجام درمان غير ضروري از آن جمله است.
موضوعات مرتبط: هورمون شناسي

بعنوان مثال در يكي از رايجترين روشهاي الايزا ( روش غير مستقيم) كه براي شناسايي حضور و يا عدم حضور آنتيبادي برعليه يك آنتيژن موردنظر بكار ميرود ابتدا يك آنتيژن برروي سطح جامد پوشش داده ميشود سپس نمونة مجهول كه حضور و يا عدم حضور آنتيبادي برعليه اين آنتيژن درون آن مورد بررسي قرار ميگيرد بر روي اين سطح جامد پوشش داده شده با آنتيژن, افزوده ميشود.
پس از آن آنتيبادي ثانويه يا درحقيقت آنتيبادي برعليه اين آنتيبادي اوليه كه متصل به آنزيم نيز ميباشد افزوده ميشود و در نهايت سوبستراي آنزيم در اختيار آنزيم قرار داده ميشود و پس از گذشت مدت زمان لازم واكنش آنزيمي خاتمه داده شده و رنگ بدست آمده توسط دستگاه اسپكتروفتومتر قرائت ميشود.
3-2-1 مراحل يك آزمون الايزا
مراحل انجام يك آزمون الايزا بهصورت زير ميباشد:
1) جذب يك آنتيژن يا آنتيبادي به سطوح جامد پلاستيكي كه اصطلاحا پوششدهي ناميده ميشود.
2) افزودن نمونههاي مورد آزمايش
3) انكوباسيون واكنشگرها براي دراختياز قراردادن مدت زمان كافي براي انجام واكنش
4) جدا نمودن واكنشگرهاي متصل شده و واكنش داده از واكنشگرهاي آزاد و متصل نشده با استفاده از عمل شستشو
5) افزودن عوامل متصل شده با آنزيم
6) انكوباسيون واكنشگرها براي دراختيار قراردادن مدت زمان كافي براي انجام واكنش
7) جدا نمودن واكنشگرهاي متصل شده و واكنش داده از واكنشگرهاي آزاد و متصل نشده با استفاده عمل شستشو
8) افزودن سوبستراي آنزيم جهت تشخيص واكنش دهندهها
9) انكوباسيون واكنشگرها براي دراختيار قراردادن مدت زمان كافي براي انجام واكنش
10) خاتمه دادن واكنش آنزيمي توسط متوقف كنندهها و قرائت دانسيتة نوري بدست آمده توسط دستگاه اسپكتروفتومتر
موضوعات مرتبط: هورمون شناسي
ادامه مطلب
.: Weblog Themes By Pichak :.